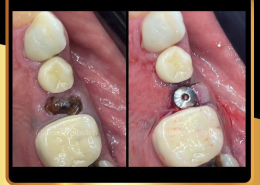
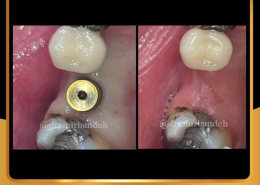
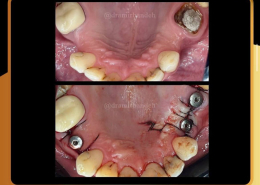
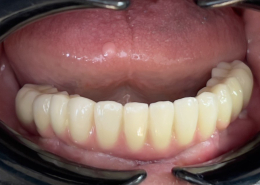
بخش تخصصی کاشت ایمپلنت
سلامت دهان و دندان و شکل ظاهری آنها یکی از مهمترین فاکتورها در زیبایی محسوب میشوند. یکی از مشکلاتی که میلیونها نفر در دنیا با آن مواجه هستند از دست دادن یک یا چند دندان است و از جمله عواملی که منجر به این مشکل میشوند میتوان به پوسیدگی دندان، بیماریهای لثه، و یا آسیب و ضربه اشاره نمود. بریج و دنچر تنها راهحلهایی بودند که سالها برای رفع این مشکل بکار میرفتند اما امروزه ایمپلنتهای دندانی ابزاری هستند که بیشتر از سایر روشها مورد استفاده قرار میگیرند. ایمپلنتهای دندانی جایگزین ریشۀ دندان میباشند. ایمپلنتها پایهای برای دندان جایگزین ثابت یا متحرک هستند که برای هماهنگی با دندانهای طبیعی ساخته میشوند.





آیا استرس و اضطراب می تواند باعث درد لثه شود؟
/0 نظرها/در دستهبندی نشده, مشکلات عمومی دندان و لثه, مقالات عمومی دندانپزشکی, مقالات مشکلات دهان و دندان /توسط دکتر امید امیربندهدر این نوشته می خوانید:
استرس و اضطراب به طور فزاینده ای در زندگی مدرن شایع هستند. در حالی که استرس بخشی طبیعی از زندگی است و حتی می تواند در دوزهای کم مفید باشد، سطوح استرس مزمن و بیش از حد می تواند روی سلامت جسمی و روانی تأثیر منفی بگذارد.
یکی از ارتباطاتی که تحقیقات در حال بررسی آن هستند، اثرات استرس و اضطراب طولانی مدت بر سلامت لثه است. آیا افزایش هورمون های استرس و اضطراب مزمن می تواند روی مشکلات لثه مانند تورم، حساسیت و خونریزی تأثیر منفی داشته باشد؟ بیایید مکانیسم های احتمالی زیربنای این ارتباط را تجزیه و تحلیل کنیم.
استرس چگونه روی بدن تأثیر می گذارد؟
بدن به لطف واکنش جنگی یا گریز درونی، برای تحمل مقادیر اندک استرس مجهز شده است. هنگام مواجه شدن با یک تهدید، واقعی یا درک شده، سیستم عصبی شما با ترشح هورمون های استرس مانند آدرنالین و کورتیزول زنگ خطر را به صدا در می آورد.
این هورمون ها باعث ایجاد تغییرات فیزیولوژیکی می شوند تا شما را برای مقابله با تهدید یا گریز به سوی ایمنی آماده کنند. تنفس و ضربان قلب شما افزایش می یابد، فشار خون بالا می رود، حواس تیزتر می شوند و منابع انرژی به سمت عضلات هدایت می شوند.
این پاسخ استرس برای بقای شما هنگام مواجه شدن با خطر فوری حیاتی است. با این حال، استرس مداوم و بی امان بدن شما را در حالت هوشیاری دائمی نگه می دارد. فعال شدن مزمن پاسخ های استرسی بدن به مرور زمان می تواند منجر به ساییدگی و فرسایش چندین سیستم شود:
استرس چگونه روی بدن تأثیر می گذارد؟
اثرات استرس مزمن:
واضح است که استرس مداوم و فعال شدن مداوم پاسخ های استرس اثرات مضری در سراسر بدن و ذهن دارد. درک این تأثیرات گسترده، زمینه را برای تجزیه و تحلیل چگونگی تأثیر بالقوه استرس مزمن بر سلامت دهان و بافت لثه فراهم می کند.
ارتباط دهان – بدن
شواهد علمی فراوانی برای رابطه دو طرفه بین سلامت دهان و سلامت کلی بدن وجود دارد. وضعیت دهان شما می تواند بقیه بدن شما را تحت تأثیر قرار دهد و بالعکس. این پیوند سیستمیک دهانی وجود دارد زیرا:
با در نظر گرفتن این وابستگی متقابل بین سلامت کلی دهان و دهان، این احتمال وجود دارد که استرس مزمن ممکن است با سوء استفاده از ارتباط دهان با بدن به مشکلات لثه کمک کند. بیایید راه هایی که ممکن است این اتفاق بیفتد را بررسی کنیم.
ارتباط دهان – بدن
استرس چگونه ممکن است بر سلامت لثه ها تأثیر منفی بگذارد؟
محققان هنوز در حال جدا سازی مکانیسم های دقیق از یکدیگر هستند، اما مطالعات متعدد نشان می دهند که استرس از راه های زیر بر سلامت لثه تأثیر می گذارد:
استرس عادات بهداشتی دهان و دندان را مختل می کند.
مراقبت خوب از دهان مستلزم آن است که به طور فعال زمان و تلاش خود را به مسواک زدن، نخ دندان کشیدن، استفاده از دهانشویه و پاکسازی تخصصی دندان اختصاص دهید. اما سطوح بالای استرس اغلب منجر به کاهش مراقبت از خود و عادات بهداشتی ضعیف می شوند.
افرادی که با اضطراب مفرط، افسردگی یا فشار سر و کار دارند ممکن است رعایت مسواک زدن و نخ دندان کشیدن منظم و مؤثر برایشان مشکل باشد. بهداشت نادر یا ناکافی دهان امکان انباشته شدن پلاک بیشتر – یک لایه چسبناک از باکتری ها روی دندان ها – روی لثه ها و بین دندان ها را فراهم می کند.
رشد بیش از حد پلاک بافت لثه را تحریک می کند و باعث التهاب، تورم و خونریزی می شود. این می تواند امکان دسترسی باکتری ها به عمق بافت های لثه را فراهم می کند و منجر به بروز عفونت های جدی تر می شود.
استرس سیستم ایمنی را ضعیف می کند.
همانطور که قبلاً توضیح داده شد، کورتیزول دائماً بالا به دلیل استرس مزمن، باعث سرکوب پاسخ های ایمنی بدن می شود. این اختلال ایمنی ناشی از استرس می تواند لثه ها را در برابر عفونت های باکتریایی آسیب پذیرتر کند.
هنگامی که ایمنی کاهش می یابد، باکتری ها می توانند به راحتی اپیتلیوم – سد بیرونی محافظ لثه ها – را بشکنند. باکتری های دهان مانند Porphyromonas gingivalis و Tannerella forsythia می توانند به بافت های لثه نفوذ کرده و باعث ایجاد التهاب و آسیب بیشتر شوند.
استرس التهاب را تشدید می کند.
استرس مزمن به صورت سیستماتیک سیگنال های التهابی مانند پروتئین واکنشی C و سایتوکین های التهابی را افزایش می دهد. این وضعیت باعث یک حالت ثابت التهاب درجه پایین در سراسر بدن می شود.
افزایش التهاب ارتباط نزدیکی با پیشرفت بیماری لثه دارد. این می تواند باعث تخریب ساختارهای حمایت کننده دندان – لثه، الیاف پریودنتال و استخوان آلوئولار شود.
ترکیبی از باکتری های اضافی و پاسخ های التهابی تقویت شده به دلیل استرس ممکن است به طور هم افزایی برای تجزیه بافت های لثه عمل کند.
استرس می تواند فشردن و ساییدن دندان ها را افزایش دهد.
بسیاری از افراد در هنگام احساس تنش و اضطراب، افزایش دندان قروچه یا فشردن دندان ها را گزارش می دهند. این کار باعث وارد آمدن فشار غیر عادی زیاد به ماهیچه های جونده می شود و مینای دندان را از بین می برد. فشردن و ساییدن دندان ها همچنین می تواند به بافت لثه اطراف دندان ها آسیب وارد کند و آنها را ملتهب سازد.
با گذشت زمان، این آسیب مزمن به لثه، دسترسی آسان تر باکتری ها برای ایجاد عفونت های شدیدتر مانند پریودنتیت را فراهم می کند. فشار حتی ممکن است باعث لق شدن دندان درون حفره آنها شود.
استرس چگونه ممکن است بر سلامت لثه ها تأثیر منفی بگذارد؟
استرس جریان بزاق را کاهش می دهد.
استرس داشتن یا مضطرب بودن اغلب باعث خشکی دهان می شود، زیرا مانع تولید بزاق می شود. بزاق مانند یک محلول پاک کننده داخل دهان عمل می کند. بقایای غذا را از بین می برد، اسیدهای مضر را خنثی می کند و حاوی ترکیباتی است که با میکروب ها مبارزه می کند.
کاهش بزاق به دلیل استرس، باعث تکثیر سریع تر باکتری های ایجاد کننده حفره می شود. همچنین خطر ابتلا به عفونت های قارچی مانند برفک دهان را افزایش می دهد. شکایت از ناکافی بودن بزاق و خشکی دهان در افراد مبتلا به اضطراب مزمن شایع است.
در حالی که مطالعات بالینی بیشتری در انسان نیاز هستند، این مکانیسم های بالقوه نشان می دهند که چگونه استرس طولانی مدت می تواند به طور قابل قبولی در پیشرفت بیماری لثه نقش داشته باشد. اکنون اجازه دهید برخی از شواهد علمی جمع آوری شده تا کنون را بررسی کنیم.
مطالعاتی که ارتباط بین استرس و بیماری لثه را بررسی می کنند
تعدادی از مطالعات مشاهده ای، ارتباط بین استرس روانی، اضطراب و بیماری لثه را پیدا کرده اند:
با این حال، برخی از مطالعات متناقض وجود دارند که ارتباطی بین عوامل روانی و بیماری لثه پیدا نکرده اند. بنابراین هنوز بحث وجود دارد و مطالعات طولی با کیفیت بالاتر نیاز هستند. اما بسیاری از متخصصان دندانپزشکی موافقند که به نظر می رسد بین استرس مزمن و عفونت های پریودنتال ارتباط وجود دارد.
مطالعات حیوانی همچنین برخی سرنخ های اولیه در مورد مکانیسم ها را ارائه می دهند:
به طور کلی شواهد فعلی نشان می دهند که استرس، اضطراب و سایر تأثیرات روانی می توانند باعث تشدید بیماری لثه شوند، اما بدون وجود پلاک باکتریایی ممکن است مستقیماً باعث ایجاد آن نشود. مطالعات انسانی بیشتری برای مستندسازی پیشرفت نیاز هستند. اما این احتمال وجود دارد که استرس به طور غیر مستقیم با مکانیسم هایی که قبلاً توضیح داده شدند، با عفونت های لثه ارتباط داشته باشند.
علائم مشکلات لثه مرتبط با استرس
به هر یک از علائم و نشانه های زیر که نشان می دهند ممکن است سلامت دهان و دندان شما به دلیل سطوح بالای استرس و اضطراب در رنج باشد، توجه کنید:
در صورت مشاهده هرگونه زخم، التهاب لثه یا علائم دیگر، فوراً به دندانپزشک خود مراجعه کنید. لثه های متورم قرمز که تمایل به خونریزی دارند معمولاً نشان دهنده التهاب لثه هستند – التهاب لثه در مراحل اولیه ناشی از تجمع پلاک.
دندانپزشک شما می تواند یک معاینه جامع انجام دهد و از تصاویر رادیوگرافی با اشعه ایکس، اندازه گیری عمق پاکت و سایر آزمایشات برای تشخیص علت دقیق و شدت مشکلات لثه استفاده کند. ابزارهای تشخیصی پیشرفته مانند تست های میکروبیوم به شناسایی هرگونه عدم تعادل بین باکتری های خوب و بد دهان کمک می کنند.
این علائم هشدار دهنده را نادیده نگیرید، زیرا لثه های متورم و دردناک بدون درمان مناسب می توانند بدتر شوند و به پریودنتیت (عفونت بافت ها و استخوان های حمایت کننده از دندان ها) تبدیل شوند. در مورد مشکلات استرسی که با آن مواجه هستید با دندانپزشک خود گفتگو کنید.
علائم مشکلات لثه مرتبط با استرس
کارهایی که می توانید برای جلوگیری از آسیب لثه ناشی از استرس انجام دهید
ارتباط بدن با دهان به این معنا است که مراقبت از سلامت جسمی و روانی، کلید سلامت دهان و دندان است. در اینجا چند نکته مراقبت از خود برای حفظ سلامت لثه ها آورده شده است:
تکنیک های مدیریت استرس را تمرین کنید.
مدیتیشن، یوگا، تمرینات تنفس عمیق، گذراندن وقت در فضای باز، یا سرگرمی های جذاب برای کاهش استرس های روزانه را امتحان کنید. تحت کنترل داشتن کورتیزول و التهاب، برای سلامت عمومی، از جمله احتمالاً سلامت لثه، مفید است.
استراتژی های مقابله سالم را اتخاذ کنید.
به جای روش های مقابله ناسالم مانند سیگار کشیدن، سوء مصرف الکل یا خوردن احساسی، از طریق ورزش، ارتباط اجتماعی، خواب کافی و رژیم غذایی متعادل، انعطاف پذیری ایجاد کنید. در صورت نیاز از یک مشاور کمک بگیرید.
به طور منظم به دندانپزشک خود مراجعه کنید.
هر 6 ماه یک مرتبه پاکسازی های تخصصی و معاینات معمول دهان و دندان را برای نظارت بر سلامت لثه های خود انجام دهید. مداخله زود هنگام می تواند پیشرفت هر گونه مشکل لثه مرتبط با استرس را متوقف کند. علائم غیر معمول را به دندانپزشک خود اطلاع دهید.
از بهداشت دهان و دندان غافل نشوید.
در مورد مسواک زدن و نخ دندان کشیدن روزانه، مخصوصاً زمانی که استرس دارید، دقیق باشید. از دهانشویه های ضد میکروب استفاده کنید. بهداشت ضعیف، امکان رشد را برای باکتری های پلاک – کاتالیزور بیماری لثه – فراهم می کند.
آسیب های ناشی از دندان قروچه را تحت نظر داشته باشید.
در صورتی که متوجه هر گونه علائمی مانند حساسیت دندان یا ساییدگی مینای دندان شدید، از دندانپزشک خود در مورد محافظ های دهان شبانه سؤال کنید. اینها از دندان ها در برابر دندان قروچه ناشی از استرس یا آسیب ناشی از براکسیسم محافظت می کنند. به استرس زمینه ای نیز رسیدگی کنید.
کیفیت رژیم غذایی را بهبود دهید.
یک رژیم غذایی متعادل و غنی از میوه ها، سبزیجات، پروتئین های بدون چربی، پروبیوتیک ها و امگا 3 داشته باشید. مواد مغذی مانند ویتامین C از بازسازی بافت لثه و عملکرد سیستم ایمنی حمایت می کنند.
ترک سیگار
سیگار بیماری لثه را بدتر می کند. اثرات آن بر باکتری های دهان و التهاب، باعث می شود ترک سیگار برای سلامت لثه، بخصوص اگر پریودنتیت دارید، حیاتی شود.
در حالی که مراقبت از خود به محافظت از لثه ها کمک می کند، موارد شدید یا پیشرفته بیماری لثه مانند پریودنتیت ممکن است به درمان تخصصی نیاز داشته باشند. این می تواند شامل پاکسازی عمقی، آنتی بیوتیک، لیزر درمانی یا جراحی لثه باشد.
یک طرح درمان سفارشی متناسب با وضعیت سلامت لثه های شما بهترین شانس را برای جلوگیری از پیشرفت ایجاد می کند. کنترل اضطراب، در صورت امکان، عوامل خطر را کاهش می دهد.
سخن پایانی
در حالی که ممکن است اضطراب به تنهایی مستقیماً باعث عفونت لثه نشود، استرس مزمن از طریق چندین مکانیسم غیر مستقیم می تواند به طور قابل قبولی مشکلات پریودنتال را فعال و تشدید کند.
ترکیبی از سطوح بالای طولانی مدت کورتیزول، کاهش ایمنی، التهاب سیستمیک، بهداشت نامناسب دهان و عادات ناسالم، طوفانی عالی برای ایجاد و بدتر شدن بیماری لثه ایجاد می کند.
اقداماتی را برای کاهش استرس و انجام معاینات و پاکسازی منظم دندانی انجام دهید. در صورتی که متوجه تورم یا حساس شدن لثه شدید، مراجعه سریع به دندانپزشک، قبل از ایجاد آسیب پایدار، مداخله زود هنگام را ممکن می سازد. یک رویکرد جامع که به سلامت جسمی و روانی می پردازد، محافظت بهینه از لثه های شما را فراهم می سازد.
سؤالات متداول
در اینجا به برخی از پرسش های پر تکرار در مورد رابطه بین اضطراب، استرس و سلامت لثه ها پاسخ داده شده است:
آیا اضطراب به خودی خود مستقیماً باعث بیماری لثه می شود؟
بعید است که اضطراب به تنهایی و بدون وجود پلاک باکتریایی بتواند مستقیماً باعث ایجاد بیماری لثه شود. با این حال، اضطراب مزمن می تواند به صورت غیر مستقیم با عفونت لثه ارتباط داشته باشد و منجر به ایجاد عادات مضر بهداشت دهان و دندان، اختلال ایمنی و افزایش التهاب شود.
آیا کنترل سطح استرس به طور کامل از مشکلات لثه جلوگیری می کند؟
نه الزاماً. استرس مدیریت شده و مهارت های مقابله ای قوی مطمئناً از سلامت لثه ها حمایت می کنند، اما عوامل دیگر مانند تغذیه، ژنتیک و بهداشت دهان نیز نقش دارند. شما هنوز به پاکسازی و معاینه منظم دندانپزشکی نیاز دارید تا علائم اولیه مشکلات لثه را بررسی کنید.
چرا وقتی شدیداً مضطرب هستم یا استرس دارم لثه هایم خونریزی زیادی می کنند؟
استرس ایمنی را کاهش می دهد و التهاب را افزایش می دهد و لثه ها را در برابر باکتری ها و تحریک پلاک آسیب پذیرتر می کند. فشردن یا ساییدن به دلیل استرس به بافت لثه آسیب وارد می کند. برای شناسایی علت به دندانپزشک خود مراجعه کنید و در صورت خونریزی لثه، بهداشت دهان و دندان را رعایت کنید.
آیا بیماری لثه می تواند احساس استرس و اضطراب را نیز افزایش دهد؟
بله، به احتمال زیاد. رابطه دو طرفه به این معنی است که عفونت لثه می تواند از طریق درد و ناراحتی، اضطراب را تشدید کند. دانستن مشکلات لثه ناشی از بهداشت ضعیف به دلیل استرس می تواند این احساسات را تحریک کند. می تواند تبدیل به یک چرخه خود ماندگار شود.
آیا ممکن است بیماری لثه منشأ کاملاً روانی داشته باشد؟
بعید است، زیرا باکتری های پلاک از طریق عفونت مستقیم باعث آسیب به بافت لثه می شوند. با این حال، جنبه های روانشناختی مانند استرس، رفتارها و فرآیندهای بیولوژیکی را به گونه ای تغییر می دهند که باکتری ها را قادر می سازد تا به طور گسترده تری آلوده شوند. وضعیت روانی شما کاملاً بر حساسیت و شدت بیماری لثه تأثیر می گذارد.
به طور خلاصه، در حالی که تحقیقات بیشتر در مورد انسان ضروری هستند، مدیریت استرس و اضطراب هم برای سلامت کلی و هم برای سلامت لثه مفید است. اما رعایت بهداشت دهان و دندان و تمیز کردن منظم دندان نیز ضروری است. در صورت مشاهده علائم غیر معمول لثه فوراً به دندانپزشک خود مراجعه کنید.
چرا دندانپزشک روی دندان های برخی بیماران فلوراید می زند؟
/0 نظرها/در دستهبندی نشده, مقالات عمومی دندانپزشکی, مقالات مراقبت از دهان و دندان /توسط دکتر امید امیربندهدر این نوشته می خوانید:
پوسیدگی دندان یکی از شایع ترین بیماری های مزمن در سراسر جهان است. بیش از 90 درصد از افراد بزرگسال در سراسر جهان پوسیدگی دندان را تجربه کرده اند. در کودکان، نزدیک به 60 تا 90 درصد از آنها در دندان های شیری خود پوسیدگی دارند. پوسیدگی درمان نشده باعث بروز درد، عفونت، از دست دادن دندان، مسائل تغذیه ای و آسیب به کیفیت زندگی می شود.
پوسیدگی دندان از یک تعامل پیچیده ناشی از عوامل مختلفی ناشی می شود: دندان های آسیب پذیر، باکتری های پوسیدگی زا که اسید تولید می کنند، و قرار گرفتن مکرر در معرض کربوهیدرات های قابل تخمیر. هنگامی که مینای دندان تجزیه می شود، پوسیدگی به سرعت درون ساختارهای داخلی دندان گسترش می یابد. پیشگیری از ایجاد ضایعه اولیه کلید حفظ سلامت دهان و دندان است.
فلوراید نقش مهمی در مدیریت پوسیدگی مبتنی بر شواهد در طول عمر ایفا می کند. فلوراید موضعی به تقویت مینای دندان در برابر حملات اسیدی کمک می کند و باعث افزایش معدنی سازی مجدد می شود. همچنین باکتری های موجود در بیوفیلم را مهار می کند که فرآیند پوسیدگی را آغاز می کنند. بهینه سازی قرار گرفتن در معرض فلوراید یک ستون سلامت پیشگیرانه دهان و دندان است.
تاریخچه جامع فلوراید و سلامت دندان
استفاده از فلوراید برای سلامت دندانی در اوایل دهه 1900 آغاز شد. دانشمندان سطوح بالایی از فلوراید طبیعی را در منابع آبی جوامع خاص کشف کردند. ساکنان این مناطق به طرز شگفت انگیزی حتی بدون دسترسی به مراقبت های دندانی، میزان حفره های دندانی کمتری داشتند.
تحقیقات بیشتر نشان دادند که فلوراید دندان ها را در برابر انحلال اسید مقاوم تر می کند. کریستال های مینا حاوی مقادیر کمی فلوراید هستند که از پوسیدگی محافظت می کنند. دانشمندان این موضوع را با تجزیه و تحلیل محتوای فلوراید در مینای سالم در مقایسه با مینای پوسیده تأیید کردند.
در دهه 1930، چهار مطالعه اپیدمیولوژیک کلیدی، تأثیرات فلوراید را بیشتر نشان دادند. آنها نرخ حفره بین شهرهای دارای فلوراید در منابع آب را در مقایسه با شهرهای بدون فلوراید مقایسه کردند. تفاوت ها قابل توجه بودند – شهروندانی که در معرض 1ppm فلوراید بودند 40 تا 60 درصد کمتر پوسیدگی داشتند. این شواهد قانع کننده باعث شروع فلورایده کردن آب های شهری شد.
در سال 1945، اولین شهر در جهان – گراند راپیدز، میشیگان – شروع به اضافه کردن فلوراید به منابع آب شهری خود کرد. مطالعه معروف 15 ساله فلورایده کردن Grand Rapids تأثیر باور نکردنی آن را دنبال کرد – کاهش 50 تا 70 درصدی پوسیدگی دندان در کودکان مشاهده شد. چندین سال بعد، نیوبرگ، نیویورک، فلورایده کردن آب را با موفقیت مشابهی اجرا کردند.
تاریخچه جامع فلوراید و سلامت دندان
در طول چند دهه بعد، بر اساس یافته های مثبت قریب به اتفاق، هزاران شهر فلورایده کردن مصنوعی آب را در پیش گرفتند. در دهه 1960، مطالعات تمرکز خود را به کاربردهای فلورایده کردن موضعی مانند ژل، دهانشویه و وارنیش تغییر دادند. برای حداکثر استفاده، می توان فلوراید غلیظ را به طور مستقیم روی دندان ها اعمال کرد.
امروزه با استفاده از آب فلورایده، خمیر دندان فلورایده و درمان های فلوراید، حفره های دندانی به طور قابل توجهی کاهش یافته اند. با این حال پوسیدگی دندان همچنان گسترده است و در صورت عدم درمان، باعث از دست دادن بسیاری از روزهای مدرسه و کار و کیفیت پایین زندگی می شود. فلوراید همچنان یک ابزار پیشگیرانه کلیدی برای رسیدگی به این بیماری شایع و مزمن است.
مکانیسم های پشت اثرات فلوراید در مبارزه با حفره های دندانی
دهه ها مطالعه آزمایشگاهی، حیوانی و انسانی نشان داده است که فلوراید چگونه از دندان ها محافظت می کند:
ابزارهای تحقیقاتی مدرن، مکانیسم های ضد پوسیدگی فلوراید را روشن کرده اند. با این حال، دانشمندان هنوز در حال بررسی روش های بیوشیمیایی دقیقی هستند که فلوراید با کریستال های هیدروکسی آپاتیت در مینا و پلاک دندان فعل و انفعالات شیمیایی ایجاد می کند.
شناسایی بیمارانی که می توانند از اعمال تخصصی فلوراید بهره مند شوند
با توجه به مزایای ثابت شده فلوراید، بسیاری از بیماران کاندیدای فلوراید تراپی تخصصی در مطب دندانپزشکی هستند:
شناسایی بیماران در معرض خطر، امکان هدف قرار دادن فلوراید را برای افرادی فراهم می آورد که بیشتر به مزایای پیشگیرانه آن در برابر ایجاد حفره نیاز دارند.
شناسایی بیمارانی که می توانند از اعمال تخصصی فلوراید بهره مند شوند
گزینه های مختلف فلوراید تراپی موضعی تخصصی دندانپزشکان
دندانپزشکان چندین نوع درمان پیشگیرانه تخصصی با فلوراید را در مطب های خود دارند:
محصولات تخصصی دارای غلظت فلوراید بسیار بالاتر و تماس پایدار در مقایسه با خمیرها و دهانشویه های بدون نسخه هستند. این ویژگی مزایای پیشگیرانه و مینرالیزیشن عالی را برای بیمارانی فراهم می کند که در معرض خطر پوسیدگی قرار دارند.
بررسی عوارض جانبی احتمالی استفاده از فلوراید
خطرات فلوراید در مقایسه با مزایای قابل توجه آن ناچیز هستند، اما استفاده کنندگان باید از عوارض جانبی احتمالی آگاه باشند:
در حالی که این اثرات بالقوه باید با تکنیک مناسب به حداقل برسند، اما در مقایسه با فواید مادام العمر فلوراید برای سلامت دهان، گذرا و ناچیز هستند.
بررسی عوارض جانبی احتمالی استفاده از فلوراید
پاسخ به سؤالات متداول در مورد فلوراید
آیا خوردن فلوراید بی خطر است؟
آری، فلوراید در مقادیر اندک موجود در آب و خمیر دندان فلورایده، کاملاً بی خطر است. این سطوح پایین به سمی بودن نزدیک نیستند. آب فلوراید حاوی 7/0 ppm فلوراید است که بسیار کمتر از غلظت سمی است.
آیا اثرات منفی فلوراید برای سلامتی ثابت شده است؟
صدها مطالعه بیش از 70 سال هیچ پیامد پزشکی نامطلوب اثبات شده ای را برای فلوراید سیستمیک در سطوح کوچک مورد استفاده برای جلوگیری از پوسیدگی پیدا نکرده اند. ایمنی آن توسط سازمان های بهداشتی پیشرو در سراسر جهان تأیید شده است.
آیا در دوران بارداری باید از مصرف فلوراید خودداری کرد؟
خیر، هیچ دلیلی برای اجتناب از آب یا محصولات دندانی حاوی فلوراید بهینه در دوران بارداری وجود ندارد. مصرف فلوراید در سطوح پایین توصیه شده بی خطر است و از افزایش خطر پوسیدگی در دوران بارداری جلوگیری می کند.
آیا فلوراید در طولانی مدت در بدن تجمع می یابد؟
خیر، با قرار گرفتن منظم و طولانی مدت در معرض فلوراید سطح پایین، مانند نوشیدن آب فلورایده بهینه، فلوراید تجمع نمی یابد. حدود 50 درصد از فلوراید خورده شده طی 24 ساعت از طریق ادرار دفع می شود. فلوراید موجود در استخوان ها و دندان ها در سطوح مضر تجمع نمی یابد.
آیا باید از خمیر دندان بدون فلوراید استفاده کنم؟
خمیر دندان حاوی فلوراید محافظت ارزشمندی از حفره های دندانی ایجاد می کند و 20 تا 40 درصد پوسیدگی را در مقابل خمیرهای غیر فلورایده کاهش می دهد. فلوراید در مقدار کم به اندازه نخود که روی مسواک استفاده می شود بی خطر است. فواید فلوراید برای سلامت دهان بسیار بیشتر از خطرات ناچیز آن است.
درمان ارتودنسی با الاینرهای شفاف در بیماران مبتلا به پریودنتیت
/0 نظرها/در دستهبندی نشده, مشکلات عمومی دندان و لثه, مقالات آموزشی ارتودنسی, مقالات عمومی دندانپزشکی, مقالات مشکلات دهان و دندان /توسط دکتر امید امیربندهدر این نوشته می خوانید:
مال اکلوژن مربوط به بیماری پریودنتال
هیچ تأثیر مستقیمی بین مال اکلوژن و شکست پریودنتال وجود ندارد؛ با این حال، پیشرفت سریع تر بیماری پریودنتال با ناهماهنگی های اکلوزال همراه است و با درمان اکلوزال کاهش می یابد. نشان داده شده است که در مناطق فشرده، تجمع پلاک افزایش می یابد، و با توجه به مناطق غیر فشرده، تعداد گونه های پریوپاتوژنیک periopathogenic افزایش می یابد. علاوه بر این، توپوگرافی تغییر یافته لثه و استخوان آلوئولار معمولاً زمانی مشاهده می شود که دندان ها فشرده هستند.
ارتباط شدیدی بین فشردگی و پریودنتیت وجود دارد، زیرا جابجایی دندان های قدامی در اثر بیماری پریودنتال افزایش می یابد که منجر به فشردگی بیشتر در قوس دندانی پایین می شود، که در نتیجه سلامت پریودنتال را مختل می کند. ثاناوی Sanavi توضیح داد که به دلیل تماس بافت نرم روی دندان های پیشین بالا و پایین، دیپ بایت با شکست پریودنتال ارتباط مستقیم دارد. علاوه بر این، چندین نوع تماس اکلوزال با اعماق پروب کردن عمیق تر ارتباط داشته اند: تماس های زودرس در رابطه مرکزی، تماس های بیرون زده خلفی، تماس های متعادل کننده، تماس های کاری و متعادل کننده ترکیبی، و طول لغزش بین رابطه مرکزی و اکلوژن مرکزی. همبستگی دیگر در دندان های مولر مایل به سمت مزیال یافت شد که در آنها تخریب پریودنتال 10 درصد بیشتر از دندان های دارای شیب طبیعی بود.
مال اکلوژن مربوط به بیماری پریودنتال
درمان ارتودنسی در بیماران مبتلا به بیماری پریودنتال
برای درمان بیماران مبتلا به مال اکلوژن ثانویه یا در افرادی که تشدید مال اکلوژن موجود مرتبط با بیماری پریودنتال وجود دارد، ارتودنسی ترکیب با درمان پریودنتال و پروتز مورد نیاز است. علیرغم تعداد زیاد مقالات منتشر شده، هنوزعدم شواهد کافی درباره بسیاری از درمان ها، از جمله ارتودنسی و درمان پریودنتال وجود دارد.
شیوع جابجایی پاتولوژیک دندان (PTM) در بین بیماران پریودنتال از 03/30 % تا 8/55 % گزارش شده است؛ به نظر می رسد تحلیل استخوان پریودنتال عامل اصلی در اتیولوژی PTM باشد. در یک مطالعه اخیر، خورشیدی و همکاران. نشان دادند که شیوع جابجایی پاتولوژیک 4/11 % (35/314 بیمار) بود. با این حال، هیچ جابجایی پاتولوژیکی در بیماران مبتلا به پریودنتیت مزمن خفیف وجود نداشت. شیوع PTM با شدت بیماری پریودنتال افزایش می یابد، و از نظر آماری تفاوت معنی داری بین زن ها و مردها مشاهده نشد.
در مراحل اولیه PTM، پس از درمان پریودنتال، اصلاح خود به خود دندان های جابجا شده اتفاق می افتد. هنگامی که تنها یک درجه خفیف از جابجایی پاتولوژیک در نظر گرفته شود، این فرضیه وجود دارد که این به دلیل انقباض زخم در حین بهبود است. شناخته شده است که نیروهای بافت نرم زبان، گونه ها و لب ها باعث حرکت دندان و در برخی شرایط می تواند باعث PTM شود. فیبرهای ترانسسپتال با تشکیل زنجیره ای از دندان به دندان و کمک به حفظ تماس بین دندان ها، در PTM نقش کلیدی دارند. اگر تداوم زنجیره در اثر بیماری پریودنتال ضعیف شود، تعادل نیروها به هم می خورد و ممکن است جابجایی دندان ها رخ دهد.
عوامل اکلوزالی مانند فروپاشی بایت خلفی، کوتاه شدن قوس های دندانی، تداخل های اکلوزال و دندان قروچه با علت PTM مرتبط هستند.
مشخصه ویژه بیماران مبتلا به مشکلات پریودنتال معمولاً انحراف کلی روی به جلوی دندان ها با فاصله بین دندان های پیشین فک بال، عمیق شدن بایت (گاهی اوقات ممکن است اکستروژن یک دندان رخ دهد)، افزایش اورجت، و فشردگی در ناحیه دندان های پیشین فک پایین است. موقعیت میانی لب پایین پشت دندان های پیشین منحرف شده رو به جلو می تواند وضعیت را بدتر کند. یک درمان ارتودنتیک ارائه شده بدون رعایت بهداشت دهان و دندان می تواند منجر به آسیب های ناخوشایند شود: حرکت یک دندان به داخل یک نقص عفونی زیر استخوانی می تواند تخریب بافت همبند را افزایش دهد. با این حال، درمان ترکیبی ارتودنتیک – پریودنتال در درمان پریودنتیت مؤثر است و می تواند به صورت اثربخشی سطح سیتوکین های التهابی را کاهش دهد. علاوه بر این، درمان باید انتظارات و اهداف زیبایی شناختی بیمار را هدف قرار دهد.
درمان ارتودنسی می تواند امکان بهینه سازی موقعیت های بالینی مانند موارد زیر را فراهم سازد:
درمان ارتودنسی زمانی لازم است که بدتر شدن وضعیت پریودنتال با محل نامناسب دندان مانند موارد زیر قابل ارتقاء باشد:
درمان ارتودنسی در موارد زیر الزامی است:
درمان ارتودنسی در بیماران مبتلا به بیماری پریودنتال
تشخیص و طراحی درمانی
انتظارات بیمار
بررسی دقیق شکایت اصلی بیمار به منظور تعیین واضح نیازهای بیمار و طراحی اهداف واقع بینانه درمان است. این اهداف عموماً باید از نظر اقتصادی، اکلوزال، پریودنتال و ترمیمی واقع بینانه باشند. ارزیابی اولیه پریودنتال یک فرآیند غربالگری اساسی است که طی آن رعایت مسائل بهداشتی دهان و دندان در منزل و مراجعه منظم به مطب مشخص می شود.
تیم چند رشته ای
از آنجا که برای ارائه طراحی کامل درمان به مهارت ها و دانش های متعددی نیاز است، علاوه بر پریودنتیست و ارتودنتیست، دندانپزشک ترمیمی، متخصص پروتز و جراح فک و صورت نیز می توانند در این امر مشارکت داشته باشند. اهمیت رویکرد تیمی در دستیابی به بهترین نتایج ممکن در مدیریت بیماران ارتودنتیک بالغ با تحلیل استخوان را نمی توان نادیده گرفت. در این مرحله، ارتباط خوب بین متخصصان الزامی است و برای بحث در مورد موارد پیچیده به بحث مفصل نیاز است.
ارزیابی پریودنتال
مفهوم اصلی: حرکت ارتودنتیک دندان بدون التهاب قبلی.
مشخصه اصلی پریودنتیت التهاب مرتبط با میکروب و با واسطه میزبان است که منجر به از بین رفتن چسبندگی پریودنتال می شود. تشکیل بیوفیلم باکتریایی باعث آغاز التهاب لثه و افزایش تجزیه بافت می شود.
هدف اولیه از بین بردن بیماری پریودنتال و تثبیت دندان است. ارزیابی بالینی و رادیولوژیکی وضعیت پریودنتال قبل از طراحی درمانی الزامی است. ارزیابی همچنین شناسایی تحلیل رفتگی ها، تحلیل افقی استخوان، و ضایعاتی مانند نقص دهانه (نقایص دیواره یک، دو و سه و نقص چند شاخگی) را امکان پذیر می سازد.
عوامل محدود کننده عبارتند از:
قبل از درمان ارتودنسی می توان موارد زیر را انجام داد:
اجباری است که متخصص ارتودنسی و پریودنتیست در مورد مدیریت مشکلات پریودنتال صحبت کنند و برای اصلاح آن برنامه ریزی کنند.
بیماران مبتلا به مال اکلوژن ممکن است با مشکلات مخاط – لثه ای که از قبل وجود داشته اند، یا حمایت ضعیف پریودنتال که مستعد از دست دادن چسبندگی در حین یا بعد از درمان ارتودنسی است، مراجعه کنند. مقدار مناسبی از لثه چسبیده برای خنثی سازی ترومای مکانیکی القاء شده توسط عمل جویدن و مسواک زدن نیاز است. اگر دندان ها در داخل تیغه آلوئولار قرار داشته باشند، ممکن است فرایندهای قابل پیش بینی پیوند بافت نرم مانند پیوند بافت همبند ساب اپیتلیال (SCTG) و پیوند آزاد لثه (FGG) قبل از حرکت دندان انجام شوند تا از تحلیل لثه جلوگیری شود.
کلوکوس و همکاران در یک بررسی سیستماتیک به بررسی موارد استفاده و زمان تقویت بافت نرم در بیماران ارتودنسی پرداختند. هیچ کارآزمایی تصادفی و کنترل شده ای شناسایی نشد، و فقط داده های محدودی در دسترس بودند. علاوه بر این، نقایص استخوانی نمی تواند امکان پاکسازی کافی دندان ها را برای بسیاری از بیماران بزرگسال فراهم کنند و به اصلاح قبل یا در طول درمان ارتودنسی نیاز دارند. این نقایص استخوانی شامل دهانه های بین پروگزیمال هستند؛ نقص یک- ، دو- و سه دیواره؛ نقص چند شاخگی؛ و عیوب افقی. دهانه های بین پروگزیمال، نقص های دو دیواره ای هستند که در آنها از بین رفتن چسبندگی در سطوح مزیال و دیستال ریشه های مجاور رخ می دهد و دیواره های باقی مانده باکال و لینگوال هستند. حرکت ارتودنتیک نمی تواند دهانه های بین پروگزیمال را بهبود بخشد؛ اگر دهانه خفیف تا متوسط باشد، باید جراحی برش و بازسازی استخوان انجام شود.
در عیوب یک دیواره، تخریب سه دیوار از چهار دیوار بین پروگزیمال اتفاق افتاده است، و یک دیوار باقی مانده است. مدیریت این نقایص برای پریودنتیست دشوار است زیرا برش می تواند بسیار مخرب باشد و بازسازی نامناسب است. رویش ارتودنتیک دندان می تواند نقص مربوط به کاهش اکلوزال را برطرف کند.
نقائص سه دیواره باید قبل از ارتودنسی با درمان ترمیمی درمان شوند. برای ایجاد ثبات، اسپلینت کردن موقت دندان هایی که تحت عمل جراحی پریودنتال قرار می گیرند، نیاز است. محققان نشان دادند که مشتق ماتریکس مینای دندان (EMD) به تنهایی و همراه با گرافت های مختلف، با بهبود از نظر افزایش سطح چسبندگی بالینی (CAL) و کاهش عمق پاکت (PD)، بهترین نتایج را برای درمان نقایص داخل استخوانی ارائه می دهد. در این مطالعه، درمان ارتودنسی 8 تا 12 ماه پس از فرایندهای بازسازی هدایت شده بافت (GTR) و با هدف اصلاح موقعیت نامناسب، ایجاد نقاط تماس، و ایجاد اکلوژن غیرتروماتیک آغاز شد.
از آنجا که گردش فیبروبلاست و استئوبلاست برای بهبود نقص قبل از حرکت دندان های مجاور ضروری است، زمان درمان ارتودنسی پس از درمان ترمیمی هنوز مورد بحث است. توصیه می شود برای شروع درمان ارتودنسی حداقل تا 6 ماه پس از اتمام درمان ترمیمی پریودنتال منتظر بمانید تا حرکت در محل های کاملاً بهبود یافته انجام شود.
عیوب چند شاخگی معمولاً به سه دسته تقسیم می شوند: کلاس 1، 2، یا 3. نقص های فورکاسیون یا چند شاخگی کلاس 1 معمولاً در طول درمان ارتودنسی کنترل می شوند. نقائص فورکاسیون کلاس 2 و 3 باید توسط پریودنتیست قبل از درمان ارتودنسی درمان شوند تا امکان بهداشت مناسب فراهم شود. گاهی اگر بتوان سلامت پریودنتال دندان های مجاور را حفظ کرد، در طول درمان ارتودنسی از دندان های ناامید استفاده می شود تا تکیه گاه و عملکرد اکلوزال برای بیمار فراهم شود.
ارتودنتیست باید تحلیل افقی استخوان را ارزیابی کند زیرا نسبت تاج – ریشه تغییر می کند. اگر تحلیل افقی استخوان فقط در یک ناحیه رخ داده باشد، کاهش طول تاج از ایجاد نقائص استخوانی بین دندان های مجاور پس از تراز کردن جلوگیری می کند.
در طول درمان ارتودنسی می توان موارد زیر را انجام داد:
پس از درمان ارتودنسی می توان موارد زیر را انجام داد:
تشخیص و طراحی درمانی
ارزیابی ارتودنتیک: تعیین اکلوژن نهایی
سابقه دندانی در بیماران بالغ را نباید نادیده گرفت و در کنار نیازهای ترمیمی، عاملی کلیدی در تعیین اکلوژن نهایی است. یک ارزیابی خاص از عادات پارافانکشنال، اختلالات فکی – گیجگاهی، دندان های ترک خورده، و سایش سطوح کوچک الزامی است. تمرکز ویژه بر موارد زیر است:
ملاحظات
از هر حرکت ارتودنتیک دندان ها فراتر از صفحه کورتیکال باید اجتناب شود. تحلیل رفتگی لثه را می توان به وسیع سازی و حرکات بیش از حد در خارج از محفظه استخوان آلوئولار (به عنوان مثال، زمانی که باز شدن استخوان آلوئولار ایجاد شده است) مرتبط دانست. با استفاده از تصویربرداری سه بعدی (3D) در ارتودنسی، تشخیص در سه سطح فضا با سهولت نسبی و حداقل تشعشع انجام می شود.
در یک مطالعه اخیر بر روی بیماران نوجوان، ارزیابی با استفاده از اسکن با پرتو مخروطی توموگرافی کامپیوتری (CBCT) قبل و بعد از تراز ارتودنسی نشان داد که ضخامت استخوان (BT) کاهش یافت، و ارتفاع از محل اتصال سمان به پوسته آلوئولار (BH) برای دندان های پیشین، و ریشه مزیوباکال دندان های مولر اول به طور قابل توجهی افزایش یافته است. ابعاد قوس دندانی به طور کلی همراه با انحراف نوک افزایش می یابد و انبساط مربوط به تراز منجر به تحلیل افقی و عمودی استخوان در دندان های پیشین و ریشه مزیوباکال دندان های مولر اول می شود. BT های نازک تر و فشردگی شدیدتر قبل از درمان، خطر تحلیل استخوان باکال را افزایش می دهد. از آنجا که کشیدن دندان، بخصوص در بیماران بالغ، ممکن است نمایه بافت نرم را بدتر کند، کشیده شدن دندان های پیشین فک پایین یک جایگزین برای مقابله با موارد فشردگی فک پایین یا افزایش اورجت است. اثر مفید روی پروفایل بافت نرم از طریق صاف کردن شیار منتولبیال می تواند حاصل شود، اما موقعیت بهینه دندان های پیشین فک پایین هنوز مشخص نیست.
توسط محققان مختلف، هیچ ارتباطی بین برجستگی و تحلیل رفتگی لثه پیدا نشده است، در حالی که سایرین انحراف دندان های پیشین فک پایین را یک خطر تلقی می کنند. باید آناتومی خاص مانند سلامت لثه و سیستم نیرو در نظر گرفته شود.
مورفولوژی آلوئولار قدامی فک پایین در بیماران هیپو واگرا، هایپر واگرا و دور از هنجار متفاوت است، اما ارزیابی مورفولوژی سمفیز در رادیوگرافی های سفالومتریک ممکن است روش محکمی برای پیش بینی تحلیل لثه در ناحیه قدامی مندیبل (فک پایین) نباشد. رابطه بین وضعیت پریودنتال دندان های پیشین فک پایین و پارامترهای سفالومتریک انتخاب شده اخیراً بررسی شده است: مشخص شد که عرض لثه کراتینه شده (WKT) با ANB، WITS، و طول سمفیز مرتبط است، در حالی که ضخامت لثه (GT) با WITS و طول سمفیز مرتبط است. هم WKT و هم GT به عنوان عوامل خطر قابل توجه برای تحلیل لثه در نظر گرفته می شوند.
در مطالعه ای که اخیراً انجام شد، در مواردی که برجستگی شدید دندان های پیشین فک بالا بدون آسیب به پوشش استخوانی پروسه آلوئولار وجود داشته باشد، تحلیل لثه چندان زیادی مشاهده نشده است. می توان حدس زد که اگر لثه ضخامت مناسبی را حفظ کند، مقاومت بیشتری دارد و کمتر تحت تأثیر کشش ناشی از شیب بزرگ قرار می گیرد. در یک مطالعه گذشته نگر، دریافته شد که تحلیل لثه در دندان های پیشین فک پایین در طول درمان ارتودنسی به طور قابل توجهی افزایش پیدا نکرده است. بیوتیپ نازک لثه، پلاک قابل مشاهده و التهاب، پیش بینی کننده های مفیدی برای تحلیل لثه هستند.
با توجه دقیق به آناتومی موضعی و سلامت پریودنتال، می توان دندان ها را با پریودنشیوم اطراف خود حرکت داد. علاوه بر این، حرکت دندان با یا از داخل استخوان می تواند با استفاده از سیستم های نیروی مختلف فراهم شود. هنگامی که بهداشت بهینه دهان و دندان حاصل شد، اعمال نیروهای ارتودنتیک امکان پذیر است، حتی اگر بافت پریودنتال چسبندگی بافت همبند و ارتفاع استخوان آلوئول را کاهش داده باشد. ابزارهای ثابت سنتی ارتودنتیک به دلیل افزایش تجمع پلاک، تغییرات میکروبی را به سمت باکتری های بی هوازی پریودنتوپاتوژن القا می کنند. بنابراین استفاده از الاینرهای شفافی که سلامت پریودنتال را در مقایسه با ابزارهای ثابت ارتقا می دهند، ممکن است انتخاب بهینه در بیماران مبتلا به مشکلات پریودنتال باشد. با الاینرهای شفاف، کنترل خوب بهداشت دهان در طول درمان امکان پذیر است، در حالی که مدیریت ماه های اول با ابزارهای ثابت همیشه دشوار است.
نیروها و حرکات ایجاد شده توسط الاینرهای سیستم اینویزیلاین همیشه در محدوده نیروهای ارتودنتیک قرار دارند. نیروها و حرکات ایجاد شده توسط الاینرها بر اساس شکل تاج و نوع و میزان جابجایی دندان خاص، و بنابراین تماس بین دندان و سطح داخلی ابزار تعیین می شوند. حرکت نوک با ابزارهای ترموپلاستیک قابل پیش بینی است، اما مشکلاتی در مورد کنترل ریشه گزارش شده اند.
از آنجا که حاشیه لثه ای الاینر الاستیک است، جای تعجب نیست که کنترل نیروهای اعمال شده در این ناحیه مشکل داشته باشد. معرفی Power Ridges نشان می دهد که هنگامی که اصلاح گشتاور حدود 10 درجه نیاز است، از دست دادن گشتاور ناچیز است. جفت نیروی ایجاد شده توسط الاینر ترموپلاستیک که یک دندان پیشین فک بالا را می چرخاند، شامل یک نیروی منحرف کننده نوک در نزدیکی لبه لثه و نیروی حاصل از حرکت دندان در مقابل سطح داخلی مقابل ابزار، نزدیک لبه انسیزال است. حرکت مزیال نامطلوب جبرانی دندان مولر اول به چرخش برنامه ریزی شده ریشه مزیال رو به جلو نیاز دارد، که در واقع چرخش نوک تاج را ایجاد می کند.
در یک مطالعه آزمایشگاهی، محققان تأثیر مواد کمکی، مانند اتصالات و پاور ریج Power Ridges، را بر روی انجام حرکات ریشه در گشتاور دندان های پیشین مرکزی فک بالا بررسی کردند. از دست دادن گشتاور تا 50% باید در نظر گرفته شود. البته لازم به ذکر است که کارایی ابزارهای ثابت ارتودنسی نیز به 100 درصد نمی رسد. براکت ها و سیم های ارتودنسی معمولی شکاف های براکت را کامل پر نمی کنند تا سیم بتواند بپیچد، و منجر به از دست دادن حرکت شود که تحت عنوان بازی گشتاور شناخته می شود. از دست دادن گشتاور بین یک قوس دندانی 019/0 در 025/0 اینچ در بخش (اندازه معمول برای مراحل نهایی درمان ارتودنسی) و 022/0 در 028/0 اینچ در شکاف، حدود 10 درجه است.
یک مطالعه جدیدتر بیان کرد که در موارد غیرکشیدنی، الاینرهای شفاف می توانند موقعیت های پیش بینی شده دندان را با دقت بالا به دست آورند. محققان دیگر بیان کردند که برخی از حرکات دندان را با الاینرها می توان راحت تر از سایرین بدست آورد. به طور خاص، انحراف نوک vestibulolingual و چرخش به ترتیب به 9/72 درصد و 8/66 درصد از حرکت تجویز شده رسید. در یک مطالعه گذشته نگر، محققان هیچ تفاوتی بین الاینرها و براکت ها در مورد کنترل تمایل باکال – لینگوال در دندان های پیشین فک بالا پیدا نکردند. این مطالعات احتمالاً به دلیل توسعه و پیشرفت در مواد، فناوری ها و پروتکل های درمان، به نتایج متفاوتی منجر شدند. عوامل متعددی در تعیین حرکت موفق دندان دخیل هستند: شکل و موقعیت اتصال، جنس و ضخامت الاینر، میزان فعال سازی موجود در هر الاینر، و تکنیک های مورد استفاده برای تولید الاینرها.
نتایج درمان همچنین به ویژگی های بیمار، تراکم و ساختار استخوان، ساختار تاج و ریشه دندان ها و همچنین به عوامل مرتبط با پزشک مانند دقت در انجام مقدار درخواستی کاهش بین پروگزیمال (IPR) بستگی دارد که معمولاً دست کم گرفته می شود.
فویل پلاستیکی مورد استفاده برای ساخت با ترموفرمینگ، در لبه لثه ای الاینرها نازک می شود، بنابراین ناحیه ای را نشان می دهد که در آن سختی کمتری دارند. علاوه بر این، برای اجتناب از از دست دادن انکوریج، حرکت همزمان چند دندان نباید انجام شود.
طراحی درمان الاینرهای شفاف (CAT) با نرم افزار راه اندازی مجازی، انتخاب تعداد مناسب دندان تکیه گاه و ترتیب مناسب حرکت دندان را تسهیل می کند تا خطر از دست دادن انکوریج به حداقل برسد. گرچه یک الاینر به تنهایی نمی تواند کنترل تکیه گاه صحیح را فراهم نماید، مخصوصاً در موقعیت هایی که در آنها ساختار دندانی مطلوب نیست (به عنوان مثال، روکش های بالینی کوچک، کاهش برش های زیرین). برای غلبه بر محدودیت های الاینرهای شفاف، توسعه پیوست های مؤثر (مستطیلی و عمودی)، هم برای مدیریت تکیه گاه و هم برای کنترل بهتر ریشه، در حال افزایش است. استفاده از رزین های پرکننده حجیم معمولی برای ایجاد اتصال منجر به دقت بالاتری می شود.
طراحی سه بعدی، بویژه زمانی که با داده های CBCT همراه است، می تواند امکان کنترل مناسب را فراهم کند. بعلاوه، سرعت حرکات می تواند به طور انتخابی آهسته باشد (12/0 میلی متر، 20 گرم، 14 روز). معاینه CBCT برای ارزیابی موقعیت فضایی دندان ها در داخل استخوان مفید است. آنها ممکن است خارج از محور قرار گرفته و از نظر رادیوگرافی با بندکشی ها و بازشدگی ها ظاهر شوند. درمان ارتودنسی پیش بینی شده می تواند موقعیت دندان درون استخوان را بهبود بخشد به گونه ای که نقائص مخاط لثه می توانند متعاقباً مورد ارزیابی مجدد قرار گیرند.
در بیماران پریودنتال، تحلیل استخوان بین پروگزیمال وجود دارد، و ارزش اهداف پریودنتال بیشتر از اهداف اکلوزال است. نقش ارتودنتیست باید تراز کردن قله های استخوانی باشد. ریج های حاشیه ای همیشه برای قرار دادن دندان های خلفی مفید نیستند. اگر فرسوده یا ساییده شده باشند، یافتن بهترین موقعیت برای تسهیل ترمیم مهم تر است.
در طراحی درمان، شکل دندان یکی دیگر از عوامل با اهمیت زیاد است. در اکثر بیماران، سه شکل اصلی دندان ر مشاهده می کنیم: مستطیل، مثلث و دندان بشکه ای شکل. بخصوص زمانی که تاج شکل مثلثی داشته باشد، فاصله بین پوسته استخوان و نقطه تماس نسبتاً زیاد است و پاپیلای بین پروگزیمال وجود ندارد. محققان نشان دادند که در 100% موارد، زمانی که فاصله از نقطه تماس تا تاج استخوان بین دندانی 5 میلی متر یا کمتر باشد، پاپیلا وجود دارد.