بخش تخصصی ایمپلنت تمام فک
اخیرا صدها هزار بیمار با روش All on 4 درمان شدهاند. این روش اغلب برای جایگزینی دندانهای مصنوعی یا دندانهای از دست رفته استفاده میشود، روش All-on-4 از چهار ایمپلنت دندانی تیتانیومی استفاده میکند تا نقش لنگر را در فک بالا و پایین داشته باشند. این روش یک پایهی قوی برای پروتز دندان ارائه میدهد که بعدا برای تکمیل این روش دائمی اضافه میشوند. مفهوم درمان All on 4 به معنی بهترین راه حل برای درمان تمام فک با استفاده از ایمپلنتهای زاویهدار است. این روش مخصوصاً برای بیمارانی که تحلیل شدید استخوان در فک پایین دارند بسیار مناسب و مقرون به صرفه می باشد.

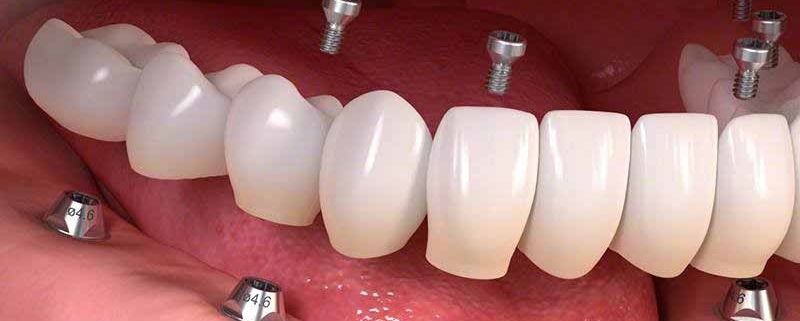
کاشت ایمپلنت دندان پس از بیماری لثه
/0 نظرها/در مشکلات عمومی دندان و لثه, مقالات آموزشی کاشت ایمپلنت, مقالات عمومی دندانپزشکی /توسط دکتر امید امیربندهدر این نوشته می خوانید:
کاشت ایمپلنت با وجود بیماری لثه
مشخصه ویژه بیماری پریودنتال از دست رفتن بافت لثه و استخوانی است که دندان ها را حمایت می کند. این مشکل یک بیماری خود ایمنی ناشناخته، یا با منشاء درست درک نشده است، اما ژنتیکی است و در اکثر موارد، وقتی وخیم می شود، قابل پیشگیری یا متوقف شدن نیست. نگرانی اصلی از دست رفتن همه دندان ها و استخوان فک است. بیماری لثه بیماری پیوند بین دندان ها و استخوان فک است. این پیوند الیاف پریودنتال لیگامان (یا PDL) نامیده می شود. وقتی دندان کشیده می شود، بیماری از بین خواهد رفت زیرا دیگر هیچ PDL وجود ندارد. اگر دندان ها کشیده نشوند، از بین رفتن استخوان ادامه خواهد داشت. وقتی بیماری لثه پیشرفت می کند و از بین رفتن استخوان گرانبها ادامه دار می شود، کاشت ایمپلنت دندانی، اگر غیر ممکن نباشد، می تواند دشوار باشد.
گاهی اوقات با بیماری لثه، بهترین اقدامی که می توان انجام داد جایگزینی همه دندان ها با ایمپلنت های دندانی است، قبل از آنکه بیماری موجب از بین رفتن همه استخوان فک شما شود.
کاشت ایمپلنت دندانی پس از بیماری لثه
مقایسه بیماری پریودنتال موضعی و بیماری لثه کل دهان
بیماری پریودنتال معمولاً یا به همه دندان ها یا به تنها چند دندان آسیب جدی وارد خواهد کرد. این آسیب از طریق از دست رفتن شدید استخوان ایجاد خواهد شد تا جایی که دندان ها لق خواهند شد و خواهند افتاد. در مورد موضعی بودن بیماری لثه، بیماری معمولاً تنها به جلوی دهان و دندان های مولر اول و دوم محدود است.
در موارد وخیم تر بیماری لثه، کشیدن دندان و جایگزین کردن آن با یک ایمپلنت از پیشرفت بیشتر تحلیل استخوان پیشگیری خواهد کرد.
در این موارد بیماری لثه و بیماری پریودنتال وخیم، معمولاً بهتر است دندان ها کشیده شوند و یک ایمپلنت دندانی دائمی جایگزین آن شود. برای مواردی که بیماری لثه کل دهان را فرا گرفته است، معمولاً بهتر است همه دندان های طبیعی کشیده شوند و ایمپلنت های تمام فک جایگزین آنها شوند قبل از آنکه مقدار قابل توجهی از استخوان ارزشمند فک تحلیل برود. به طور کلی، گزینه هایی که برای ایمپلنت های تمام فک وجود دارند دو نوع هستند که عبارتند از:
دندان های شما نقش حیاتی در سلامت عمومی شما ایفا می کنند. هدف اصلی ما نجات دندان های طبیعی به هر قیمتی است. با این حال، بیماری لثه و بیماری پریودنتال موجب تضعیف دندان های شما می شوند اگر پاکسازی و مسواک زدن دندان ها به درستی انجام نشود. دندان ها با کمک فیبرها یا لیگامان های طبیعی خاصی در جای خود نگه داشته می شوند. این الیاف های لیگامان پریودنتال دندان ها را از تمام جهات در بر می گیرند و در جویدن و گاز زدن غذا کمک می کنند. وقتی بیماری لثه آغاز می شود، با کمک یک پاکسازی ساده دندان ها در مطب دندانپزشکی قابل درمان است، اما اگر پیشرفت کند و الیاف پریودنتال لیگامان را در بر بگیرد تا جایی که استخوان اطراف دندان ها در معرض خطر قرار بگیرد، عاقلانه تر آن است که دندان بیمار کشیده شود و یک ایمپلنت دندانی جای آن را بگیرد.
کاشت ایمپلنت دندانی پس از بیماری لثه
استخوان فک در موفقیت کاشت ایمپلنت های دندانی چه اهمیتی دارد؟
استخوان سالم فک برای موفقیت آمیز بودن کاشت ایمپلنت های دندانی به عنوان جایگزین دندان های طبیعی از دست رفته از اهمیت ویژه ای برخوردار است. استخوان محلی است که ایمپلنت دندانی را در بر می گیرد و آن را تا پایان عمر نگه می دارد. استخوان فک است که پیوند بیولوژیکی را ایجاد می کند و داخل فضاهای اطراف ایمپلنت دندانی رشد می کند. هیچ الیاف پریودنتال لیگامانی اطراف ایمپلنت دندانی وجود ندارد. حفظ استخوان در موفقیت ایمپلنت های دندانی و احیاء لبخند، جویدن، گاز زدن، خوردن، و همه عملکردهای دندان را در آینده تضمین می کند.
کاشت ایمپلنت دندانی پس از بیماری لثه
آیا باید هر چه سریع تر برای کشیدن دندانی که بیماری لثه دارد اقدام کرد؟
اگر دندانپزشک شما دندان های شما را معاینه کند و به شما بگوید که بیماری پریودنتال پیشرفت کرده است تا جایی که نتایج درمان امیدوار کننده نیستند، پس شما قطعاً باید به فکر کشیدن چنین دندان هایی باشید. این اقدام بسیار مهم است، زیرا الیاف پریودنتال لیگامان بیمار شروع به آسیب رساندن به بافت های استخوانی اطراف دندان بیمار می کند و در نهایت کاشت موفقیت آمیز ایمپلنت دندانی در آینده دشوار خواهد شد.
برای کاشت موفق ایمپلنت دندانی در آینده، دندان بیمار چگونه باید کشیده شود؟
شما باید یک متخصص کاشت ایمپلنت های دندانی با تجربه پرداختن به چنین مواردی پیدا کنید. بسیار مهم است که حفره استخوانی جای دندان در طول کشیدن دندان حفظ شود. جراح ایمپلنت شما باید مراقب باشد و دانش لازم برای پرداختن به چنین موقعیت هایی را داشته باشد دندان قروچه و فشردن و ساییدن دندان ها روی یکدیگر می تواند با بیماری لثه ارتباط داشته باشد.
کاشت ایمپلنت دندانی پس از بیماری لثه
پس از کشیدن دندان، چه مدت باید برای کاشت ایمپلنت جایگزین صبر کرد؟
بهتر است پس از کشیدن دندانی که بافت اطراف آن بیمار بوده است بلافاصله برای کاشت ایمپلنت جایگزین اقدام کنید. برای حفظ حداکثر کیفیت استخوان حفره برای کاشت موفق ایمپلنت دندانی، هیچ زمانی نباید تلف شود. با این حال، اگر جراح ایمپلنت شما احساس کند که برای بهبود بیماری، لازم است مقداری زمان داده شود، باید دستور العمل وی را دنبال کنید. آیا این برای کاشت ایمپلنت پس از بیماری پریودنتال ممکن است؟ آیا فردی که بیماری لثه دارد می تواند از ایمپلنت های دندانی بهره مند شود؟
فاصله انداختن بین کشیدن دندان و کاشت ایمپلنت چه مشکلاتی ایجاد میکند؟
کاشت ایمپلنت دندانی پس از بیماری لثه
اگر استخوان فک در نتیجه بیماری پریودنتال آسیب ببیند آیا شانس دریافت ایمپلنت وجود دارد؟
سالم بودن استخوان حفره داخل فک برای کاشت موفق ایمپلنت های دندانی لازم است و با کشیدن هر چه سریع تر دندان بیمار باید حفظ شود. اگر بیماری پریودنتال پیشرفت کند و به استخوان فک آسیب برساند، احتمالاً نیاز است طی فرایند پیوند، استخوان مصنوعی اضافی به آن افزوده شود تا استخوان سالم حفره احیاء شود. برای کاشت ایمپلنت های دندانی پس از بیماری پریودنتال، جراح ایمپلنت شما با دقت شرایط، ارتفاع، و کیفیت استخوان را بررسی خواهد کرد، و تصمیم خواهد گرفت قبل از کاشت ایمپلنت دندانی، جایگذاری استخوان مصنوعی نیاز است یا خیر.
بیماری پریودنتال چیست؟
بیماری پریودنتال شایع ترین بیماری مزمن در سراسر دنیا است. بیماری پریودنتال که بیماری لثه نیز نامیده می شود، علت اصلی از دست رفتن دندان است. بیماری لثه زمانی آغاز می شود که باکتری های طبیعی دهان روی دندان ها شکل می گیرند، جایی که خط لثه ها با دندان ها برخورد پیدا می کند. در واکنش به تجمع باکتری ها در خط بثه ها، لثه ها ملتهب می شوند. مشخصه ویژه مرحله ابتدایی بیماری تورم لثه ها است که ژینژیویت نامیده می شود. در طول “ژینژیویت” تجمع باکتری ها در بالای خط لثه ها صورت می گیرد. ژینژیویت پیشرفت می کند تا به پریودنتیت تبدیل می شود، زمانی که باکتری ها اتصال لثه ها به دندان ها را از بین می برند و رو به پایین و به سمت زیر خط لثه ها حرکت می کنند، آنجا را تخریب می کنند و موجب خوردگی استخوان حمایت کننده دندان می شوند. بنابراین، اگر شما بیماری پریودنتال را دارید، آیا این بیماری به همین سادگی است یا خیر؟
بیماری لثه پیچیده و خود ایمنی است
بیماری پریودنتال ساده نیست، بلکه بیشتر یک بیماری پیچیده خود ایمنی است. وقتی باکتری ها (با نام مستعار “پلاک” یا “تارتار”) زیر خط لثه تجمع می کنند، از خود سم آزاد می کنند و می توانند موجب التهاب استخوان و لثه شوند. باکتری ها و سموم از طریق بافت نازک تر زیر خط لثه می توانند وارد جریان خون نیز شوند و باعث بروز دیگر بیماری های سیستمیک شوند یا به آنها ربط داشته باشند. در طول روند پیشرفت بیماری لثه، سیستم ایمنی شروع به چرخش در برابر دندان ها می کند. سیستم ایمنی بدن حمله به دندان ها را آغاز می کند، وضعیتی که در آن استخوان از اطراف دندان ها تحلیل می رود و در نهایت دندان ها سست می شوند و می افتند.
گاهی اوقات بیماری همه دندان ها را مورد حمله قرار می دهد، اما اغلب تنها چند دندان درگیر می شوند. بیماری پریودنتال همه افراد را، و همه افراد را نیز به یک صورت تحت تأثیر قرار نمی دهد. در حقیقت، برخی افراد که بهداشت دهانی خود را به خوبی رعایت نمی کنند، ممکن است تنها شکل خفیفی از ژینژیویت را بگیرند که هرگز پیشرفت نمی کند و به پریودنتیت بازگشت ناپذیر تبدیل نمی شود. بیماری پریودنتال، مانند برخی دیگر از بیماری های خود ایمنی، دارای یک مؤلفه ژنتیکی نیز هست، زیرا افراد خاص بیشتر از دیگران به آنها مبتلا می شوند.
کاشت ایمپلنت دندانی پس از بیماری لثه
عواملی که موجب وخیم تر شدن بیماری پرودنتال می شوند:
سلامت لثه و رژیم غذایی
رژیم غذایی در کنترل بیماری پریودنتال از اهمیت ویژه ای برخوردار است زیرا باکتری های موجود در دهان از قند موجود در آنچه می خورید تغذیه می کنند و از آن برای تولید انرژی و تولید مثل استفاده می کنند. وقتی بهداشت دهان ضعیف باشد و رژیم غذایی سرشار از قند باشد، رشد باکتری هایی افزایش پیدا می کند که باعث پیشرفت بیماری می شوند. استرس نیز عامل اصلی است. استرس + قند = کاهش اسیدیته دهان و افزایش بیماری لثه.
بدن انسان برای کمک به سوخت و ساز خود به ویتامین ها و مواد معدنی نیاز دارد. رژیم غذایی سرشار از فیبر و میوه و سبزیجات به طور طبیعی به معکوس کردن کردن بیماری پریودنتال کمک می کند. اسیدهای چرب ضروری و پروتئین ها، انرژی لازم برای کمک به ساخت سلول های حیاتی را فراهم می کنند. برای معکوس کردن طبیعی روند بیماری لثه، ما باید خود را نظم دهیم تا عادات غذایی سالم تری را حفظ کنیم (از غذاهای فراوری شده دوری کنیم) و استرس را به حداقل برسانیم.
کاشت ایمپلنت دندانی پس از بیماری لثه
ویتامین ها و مکمل ها برای بیماری لثه
ویتامین C
ویتامین C یک ویتامین مهم برای داشتن لثه های سالم است. به نظر می رسد که این ویتامین با باکتری ها مبارزه می کند و شکل گیری بافت جدید لثه ها را تحریک می کند. علاوه بر این، ویتامین C التهاب و عفونت را در طول پیشرفت بیماری پریودنتال کاهش می دهد. سبزیجات غنی از ویتامین C شامل پرتقال، گریپ فروت، گوجه، کلم بروکلی، گل کلم، طالبی، توت فرنگی، و مارچوبه اشاره کرد. دوز توصیه شده روزانه ویتامین C سه مرتبه 1000 میلی گرمی است.
آیا بیماری لثه با فشار خون ارتباط دارد؟
/0 نظرها/در مقالات جراحی و درمان لثه, مقالات عمومی دندانپزشکی /توسط دکتر امید امیربندهدر این نوشته می خوانید:
روز به روز شواهد بیشتری به این نکته اشاره دارند که بیماری لثه موجب افزایش خطر دیگر مشکلات برای سلامت، از جمله فشار خون بالا، می شود. مطالعه جدیدی که به مرور تحقیقات گذشته پرداخته است حاکی از این است که هر چه بیماری لثه شکل وخیم تری داشته باشد، خطر بالا رفتن فشار خون نیز افزایش خواهد یافت.
بر اساس مرکز کنترل و پیشگیری از بیماری ها (CDC)، 2/47 درصد از افراد 30 ساله و بالاتر یکی از اشکال بیماری لثه را دارند، و حدود 32 درصد از همه افراد بزرگسال در ایالات متحده فشار خون بالا دارند.
گرچه ممکن است اینگونه به نظر برسد که این دو وضعیت هیچ ارتباطی با یکدیگر ندارند، اما مطالعات اخیر حاکی از این هستند که بین وجود بیماری لثه و افزایش خطر فشار خون بالا ارتباطی خیره کننده وجود دارد. اکنون، مطالعه ای روی تحقیقات اخیر که به این موضوع پرداخته بودند تأیید می کند که، بر اساس شواهدی که تاکنون بدست آمده اند، افرادی که پریودنتیت دارند- یکی از اشکال پیشرفته بیماری لثه- به نظر می رسد که بیشتر در معرض خطر فشار خون بالا باشند.
علاوه بر این، طبق یافته های این بررسی که در مجله قلب و عروق به چاپ رسیده است، هر چه پریودنتیت وخیم تر باشد، خطر بالا رفتن فشار خون نیز افزایش خواهد یافت. در حقیقت، فشار خون بالا می تواند عامل اصلی حمله قلبی و سکته در بیمارانی باشد که پریودنتیت دارند.
تحقیقات پیشین حاکی از این بودند که بین پریودنتیت و فشار خون بالا ارتباط وجود دارد و درمان های دندانپزشکی موجب بهبود فشار خون می شوند، اما تا به امروز یافته ها بی نتیجه بوده اند.
فشار خون و بیماری لثه
ارتباط مستقیم بین بیماری لثه و فشار خون
محققان شواهدی که 81 مطالعه از 26 کشور ارائه داده بودند را مرور و تجزیه و تحلیل کردند. تحقیقات حاکی از این هستند که فشار خون متوسط شریانی در افراد مبتلا به پریودنتیت به طور قابل توجهی بالاتر است. بویژه، در بین افرادی که بیماری لثه داشتند، فشار خون سیستولیک (فشار خون در طول ضربان های قلب) و فشار خون دیاستولیک (فشار خون بین ضربان های قلب) به ترتیب 5/4 میلی متر جیوه (mm Hg) و 2 میلی متر جیوه بالاتر از افرادی بود که مشکل بیماری لثه را نداشتند.
تفاوت ها قابل چشم پوشی نیستند. افزایش متوسط 5 میلی متر جیوه فشار خون با 25 درصد از موارد افزایش خطر مرگ ناشی از حمله قلبی یا سکته ارتباط دارد.
بعلاوه، محققان دریافتند که بین پریودنتیت متوسط تا وخیم و 22 درصد خطر بالاتر فشار خون ارتباط وجود دارد، در حالی که آنها پریودنتیت وخیم را به 49 درصد خطر بالاتر این مشکل ربط می دهند.
آنها ابراز داشته اند که یک ارتباط خطی بین این دو مشاهده کرده اند- هر چه پریودنتیت وخیم تر باشد، احتمال بالا رفتن فشار خون بیشتر می شود. یافته ها حاکی از این هستند که بیمارانی که بیماری لثه دارند باید از این خطرات مطلع باشند و توصیه های لازم برای تغییر سبک زندگی برای پیشگیری از بالا رفتن فشار خون، مانند ورزش کردن و داشتن رژیم غذایی سالم به آنها داده شود.
علاوه بر این، محققان می خواهند ببینند آیا هیچ شواهدی وجود دارد مبنی بر اینکه بین درمان پریودنتیت و کاهش فشار خون ارتباطی وجود دارد یا خیر. این تیم خاطر نشان کردند که شواهد مربوط به این موضوع هنوز بدون نتیجه هستند، زیرا از بین 12 مطالعه مداخله گرانه ای که در این بررسی مرور شدند، تنها 5 مطالعه به این نتیجه رسیده بودند که به نظر می رسد درمان بیماری لثه منجر به کاهش فشار خون می شود.
به نظر می رسد که بین سلامت دهان و فشار خون یک تسلسل وجود داشته باشد، که در وضعیت های سالم و بیماری وجود دارد. شواهد حاکی از این هستند: اینکه درمان پریودنتیت می تواند فشار خون را کاهش دهد، هنوز بدون نتیجه مانده است.
تقریباً در تمام مطالعات مداخله گرانه، فشار خون نتیجه اصلی نبود. برای تعیین تأثیر درمان پریودنتال روی فشار خون، آزمایشات تصادفی لازم هستند.
فشار خون و بیماری لثه
آیا عامل التهاب، حلقه گمشده است؟
محققان بر این باورند که شاید التهاب در مرکز ارتباط چشمگیر بین سلامت دهان و سلامت قلبی عروقی قرار می گیرد. فرضیه پردازی آنها به این گونه ایت که، باکتری های دهانی که مسئول بیماری لثه هستند می توانند موجب بروز این التهاب شوند، که در عوض، می تواند احتمال بالا رفتن فشار خون را افزایش دهد.
دیگر توضیحات احتمالی می توانند وجود برخی ویژگی های ژنتیکی یا قرار گرفتن در معرض برخی ریسک فاکتورها باشند که هم برای پریودنتیت و هم برای فشار خون بالا شایع هستند، از جمله عادت کشیدن سیگار یا چاقی.
در بسیاری کشورها در سراسر دنیا، سلامت دهان به طور منظم بررسی نمی شود، و بیماری لثه سال ها درمان نشده باقی می ماند. فرضیه این است که این وضعیت التهاب دهانی و سیستمیک و واکنش به باکتری ها، در صدر جدول عوامل خطرزای موجود قرار دارند.
بعلاوه، گرچه تاکنون این فرض وجود داشته است که ممکن است پریودنتیت یک عامل خطر برای فشار خون بالا باشد، اما ممکن است عکس این رابطه نیز وجود داشته باشد: فشار خون بالا ممکن است یک عامل خطر برای بیماری لثه باشد.
تحقیقات بیشتر لازم است تا بررسی شود آیا بیمارانی که فشار خون بالا دارند احتمال بیماری لثه در آنها بیشتر است یا خیر. شاید ارائه توصیه های بهداشتی دهان و دندان به بیمارانی که فشار خون بالا دارند کار عاقلانه ای باشد.
فشار خون و بیماری لثه
دیابت و بیماری دهان و دندان
/0 نظرها/در مشکلات عمومی دندان و لثه, مقالات عمومی دندانپزشکی /توسط دکتر امید امیربندهدر این نوشته می خوانید:
دیابت ها یک دسته از بیماری های متابولیک هستند که منجر به بالا رفتن سطح گلوکز خون می شوند و زمانی بروز می یابند که بدن به اندازه کافی انسولین تولید نمی کند یا انسولین را به خوبی استفاده نمی کند. در سراسر دنیا تعداد زیادی از افراد به دیابت مبتلا هستند که از این تعداد شمار زیادی از آنها تشخیص داده نشده باقی مانده اند. از آنجا که دیابت یک بیماری نسبتاً شایع است، پیوسته دندانپزشکان طی کار با بیماران مبتلا به آن مواجه می شوند.
دیابت و بیماری دهان و دندان
دیابت و انواع آن
دسته بندی دیابت ها بر اساس فرایندهای بیماری زایی صورت می گیرد که می توانند منجر به فقدان مطلق یا فقدان نسبی انسولین شوند، که منجر به بالا رفتن سطح قند خون (هیپرگلیسمی) شوند. انسولین هورمونی است که توسط سلول های بتای لوزالمعده تولید می شود، و برای جذب گلوکز خون توسط سلول ها برای تولید انرژی نیاز است. در صورت فقدان یا کمبود انسولین، یا زمانی که سلول ها به فعالیت های آن غیر حساس می شوند، منجر به بالا رفتن میزان چرخش گلوکز خون می شود. گرچه علل مختلفی برای انواع دیابتی وجود دارد که کمتر شایع هستند، از جمله دیابت در نتیجه مصرف دارو یا مواد شیمیایی خاص، بیماری غدد برون ریز، یا عفونت ها (از جمله ویروس یاخت آماس cytomegalovirus)، اما دو زیر مجموعه دیابت که شیوع بیشتری دارند تحت عناوین دیابت های نوع 1 و 2 شناخته می شوند.
دیابت نوع 1 که پیش از این تحت عنوان دیابت نوجوانی شناخته می شد، نوعی بیماری خود ایمنی مزمن است که در آن سلول های بتا در پانکراس (لوزالمعده) انسولین اندک، یا هیچ انسولینی تولید نمی کنند. تخریب خود ایمنی سلول های بتا شایع ترین دلیل است، اگرچه هر گونه از بین رفتن بافت پانکراس (مانند پانکراتیت، برداشت پانکراس با جراحی) می تواند منجر به وابستگی به انسولین شود. به طور کلی دیابت نوع 1 در افراد کم سن تر (معمولاً کمتر از 25 سال) تشخیص داده می شود و پیش زمینه ژنتیکی قوی دارد. در افرادی که دیابت نوع 1 دارند لازم است انسولین تزریق شود تا سطح قند خون آنها تنظیم شود.
در مقایسه، دیابت نوع 2، 85 تا 90 درصد یا حتی بیشتر از موارد ابتلا به دیابت را تشکیل می دهند و یکی از شایع ترین انواع دیابت های مزمن، و یکی از علل اصلی مرگ و ناتوانی در سراسر دنیا است. مشخصه ویژه دیابت نوع 2 کاهش واکنش بافت های هدف به انسولین، لزوم افزایش سطح انسولین برای داشتن واکنش کافی، بی نظمی تولید انسولین، و مقاومت به انسولین است. دیابت نوع 2 با کاهش وزن شدید، عدم تحرک جسمی، سابقه خانوادگی دیابت و برخی قومیت های خاص همراه است. گرچه برخی افراد مبتلا به دیابت نوع 2 با رژیم غذایی، ورزش، و کاهش وزن می توانند کمک کنند کنترل گلیسمی آنها بهبود پیدا کند، اما ممکن است بیماران به سنتز کننده های انسولین نیاز داشته باشند که کمک می کنند بافت های پیرامونی گلوکز را جذب کنند (از جمله بیگوآنیدها biguanides (متفورمین metformin) یا تیازولیدیندیون thiazolidinediones) یا مواد خوراکی هیپوگلیسمیک که هر دو آزادسازی انسولین را تحریک می کنند (از جمله ترشحات انسولین مانند سولفونیل اوره).
نوع دیگر دیابت بارداری است، وضعیت عدم ثبات سطح گلوکز که در زنان بارداری اتفاق می افتد که در شرایط غیر بارداری دیابت ندارند. دیابت بارداری که در نیمه دوم بارداری اتفاق می افتد، در نتیجه هورمون های جفتی بروز پیدا می کند، و منجر به بروز مقاومت به انسولین و کمبود نسبی انسولین می شود. گرچه دیابت بارداری واقعی در طول دوره پس از زایمان برطرف می شود، اما افرادی که دیابت بارداری داشته اند بعداً در طول زندگی خود بیشتر در معرض خطر ابتلا به دیابت نوع 2 هستند.
اصطلاح “پیش از دیابت” زمانی استفاده می شود که سطوح گلوکز خون بالاتر از حد معمول است، اما برای تشخیص رسمی دیابت به اندازه کافی بالا نیست. “پیش از دیابت” به این معناست که فرد بیشتر در معرض پیشرفت دیابت نوع 2، و نیز بالا رفتن خطر بیماری قلبی و سکته قرار دارد.
گرچه تغییر سبک زندگی شامل کاهش وزن و احتمام ورزیدن به فعالیت های جسمی متوسط می تواند به افراد مبتلا به پیش از دیابت کمک کند بالا رفتن سطح قند خون را به تأخیر بیندازند یا از بروز آن پیشگیری نمایند، اما تخمین زده شده است که حدود 90 درصد از افرادی که به پیش از دیابت مبتلا هستند از آن مطلع نیستند.
دیابت و بیماری دهان و دندان
علائم و نشانه های دیابت
علائم اولیه دیابت عبارتند از افزایش تشنگی و تعداد دفعات ادرار کردن. دیگر علائم و نشانه ها عبارتند از کاهش وزن بی دلیل، خستگی، تاری دید، افزایش گرسنگی، و زخم هایی که بهبود پیدا نمی کنند.
به طور کلی برای تشخیص دیابت و پیش از دیابت از آزمایش های خون استفاده می شود. تست هایی که استفاده می شوند عبارتند از هموگلوبین A1c، که میزانی برای گلیکوزیلاسیون مولکول های هموگلوبین است، اندازه گیری قند خون ناشتا، و/ یا تست مقاومت انسولین خوراکی است.
مشکلات ناشی از ابتلا به دیابت
به مرور زمان، افرادی که به دیابت مبتلا هستند، آسیب های پیش رونده به اعصاب و عروق خونی را در نتیجه بالا رفتن سطح گردش گلوکز تجربه می کنند، که می تواند موجب افزایش بروز و وخامت مشکلاتی مانند بیماری قلبی، سکته، بیماری های کلیوی، کوری، بیماری های دهان و دندان، و قطع عضو شوند. بعلاوه، دیابت می تواند موجب بالا رفتن احتمال ابتلا به بیماری های دیگر، اختلال در حرکت، افسردگی، و بروز مشکلاتی در طول بارداری شود.
کنترل گلوکز
سه مشکل شایعی ممکن است اتفاق بیفتند وقتی سطوح گلوکز تحت کنترل نیستند عبارتند از هیپوگلیسمی (بالا رفتن قند خون)، هایپرگلیسمی (پایین آمدن قند خون)، و کتواسیدوز (یکی از عوارض خطرناک دیابت که زمانی رخ می دهد که بدن مقدار زیادی اسید به نام کتون در داخل خون تولید می کند).
هیپوگلیسمی شرایطی است که در آن سطوح گلوکز خون به کمتر از حد طبیعی کاهش پیدا می کند. برای بسیاری از افرادی که دیابت دارند، به این معناست که سطح گلوکز خون 70 میلی گرم/ دسیلیتر (mg/dL) یا کمتر است. علاوه بر این، هیپوگلیسمی ممکن است تحت عنوان “شوک انسولین” یا “واکنش انسولین” اشاره شود. اگر هیپوگلیسمی درمان نشود می تواند منجر به بیهوشی، کما، و یا مرگ شود.
موقعیت های مختلفی وجود دارند که می توانند منجر به هیپوگلیسمی شوند:
علائم و نشانه ها. علائم هیپوگلیسمی می توانند شامل تغییر در وضعیت ذهنی یا احساسی، یا علائم جسمی باشد.
علائم هیپوگلیسمی خفیف تا متوسط: لرز، عرق، ضربان قلب سریع یا غیر عادی، سر گیجه یا سبکی سر، گرسنگی، عصبانیت، تغییر در رفتار یا شخصیت، سوزن سوزن شدن یا بی حسی لب ها یا زبان، خواب آلودگی، تاری دید، از دست رفتن هماهنگی بدن، سر درد، ضعف، مشکل در تمرکز، گیجی، رنگ پریدگی، تحریک پذیری، خشونت و بداخلاقی.
علائم هیپوگلیسمی شدید: ناتوانی در خوردن یا نوشیدن، صرع یا تشنج، بیهوشی.
درمان هیپوگلیسمی. اگر مشکوک به هیپوگلیسمی هستید، هر چه سریع تر باید درمان صورت بگیرد:
(توجه داشته باشید که افرادی که به طور همزمان بیماری کلیوی نیز دارند برای 15 گرم کربوهیدرات نباید آبمیوه بنوشند، زیرا حجم پتاسیم بالایی دارد. سیب، انگور، آب قره قاط جایگزین های خوبی هستند.)
در موارد وخیم، هیپوگلیسمی می تواند موجب بیهوشی، تشنج، یا کما شود. اگر بیمار دندانپزشکی هشیار نیست یا نمی تواند چیزی بخورد یا بنوشد، کمک های پزشکی اورژانسی باید ارائه شوند. گلوکاگون تزریقی، که به صورت تجویزی در دسترس است، به کبد پیغام می دهد که درون جریان خون گلوکز آزاد کند و می تواند به رساندن سطوح قند خون به سطح معمولی در موارد اورژانسی کمک کند. تا زمانی که منتظر هستید تا کمک برسد، می توانید گلوکاگون را تزریق کنید.
هایپرگلیسمی زمانی اتفاق می افتد که سطوح قند خون به صورت غیر عادی بالا هستند. این اتفاق هر زمانی ممکن است رخ دهد که انسولین به مقدار کافی در جریان خون وجود ندارد یا بدن به درستی از انسولین استفاده نمی کند.
شرایط متعددی هستند که می توانند منجر به هایپرگلیسمی شوند (از جمله پانکراتیت، سندروم کوشینگ، سرطان پانکراس، نارسایی هورمون های آدرنال)، اما این اساساً علامت دیابت است. اگر هایپرگلیسمی درمان نشود می تواند به سیستم های قلبی عروقی، جریان خون، یا عصبی، کلیه ها و چشم ها آسیب برساند. علاوه بر این، می تواند منجر به کند شدن روند بهبود زخم شود. در موارد جدی تر، هایپرگلیسمی شدید یا طولانی مدت می تواند منجر به بروز شرایطی به نام کتواسیدوز شود که می تواند زندگی فرد را به خطر بیندازد.
شرایط متعددی هستند که می توانند منجر به هایپرگلیسمی در افراد دیابتی شوند:
علائم و نشانه ها: علائم هایپرگلیسمی عبارتند از:
درمان هایپرگلیسمی. تغییرات در سبک زندگی، از جمله بالا بردن فعالیت بدنی یا داشتن رژیم غذایی سالم و حاوی پروتئین کافی، ممکن است به کنترل هایپرگلیسمی کمک کنند.
(توجه داشته باشید افرادی که سطح گلوکز خون آنها بالاتر از 240 mg/dL است باید اوره آنها برای کتون ها مورد بررسی قرار بگیرد. اگر کتون ها وجود داشته باشند، فرد نباید ورزش کند و باید با پزشک خود مشورت کند تا راه های دیگر کاهش سطح قند خون را به وی آموزش دهد.) اگر این تغییرات به حل مشکل هایپرگلیسمی کمک نکنند، ممکن است پزشک داروهای کنونی شما را تغییر دهد یا داروی جدیدی برای شما تجویز کند تا سطوح گلوکز شما را بهتر کنترل نماید.
کتواسیدوز دیایتی. کتواسیدوز دیابتی یکی از شرایط جدی است زمانی می تواند بروز پیدا کند که انسولین به اندازه کافی وجود ندارد تا به بدن کمک کند از گلوکز به اندازه کافی استفاده کند.
کتوسیدوز دیابتی زمانی گسترش می یابد که تعادل بین گلوکز و میزان انسولین به خوبی تحت کنترل قرار نداشته باشد. عموماً بدن گلوکز را متابولیسم می کند تا انرژی تولید کند. وقتی سطح انسولین خیلی پایین باشد، بدن برای تولید انرژی در عوض شروع به در هم شکستن سلول های چربی می کند، که منجر به تولید کتون های اسیدی در خون می شود. تشکیل کتون ها در خون می تواند سمی باشد.
دیابت و بیماری دهان و دندان
اگر هیچ مداخله ای صورت نگیرد، که معمولاً باید در بیمارستان انجام شود، کما و مرگ می توانند اتفاق بیفتند.
علائم و نشانه ها. علائم کتواکسیدوز عبارتند از:
· دهان بوی میوه می دهد.
· خشکی شدید دهان.
· بالا رفتن سطح گلوکز خون.
· بالا رفتن سطح کتون در ادرار.
· ادرار کردن مکرر.
· تنگی نفس.
· احساس خستگی مداوم.
· خشکی و قرمزی غیر عادی پوست.
· تهوع، استفراق، و دردهای شکمی.
· دشواری در تمرکز یا گیجی.
درمان. اگر وجود کتواکسیدوز مشکوک باشد، فردی که علائم دارد، باید به نزدیک ترین مرکز اورژانس رسانده شود یا پزشک بلافاصله برای معاینه بیمار آورده شود.
نظارت روی سطوح گلوکز. سطوح گلوکز خون می توانند با استفاده از یک قطره از خون در منزل چک شوند. گلوکومتر برای استفاده در موقعیت های مختلف طراحی شده است، از جمله منزل، مطب های دندانپزشکی، و غیره. از آنجا که قرار است از آنها در افراد متعدد استفاده شود، آنها به گونه ای طراحی شده اند که بین استفاده ها به راحتی کاملاً تمیز و ضد عفونی می شوند تا از انتشار عوامل بیماری زا از طریق خون پیشگیری شود. پس از هر بار استفاده، ابزار باید بر اساس دستور العمل های شرکت تولید کننده پاکسازی و ضد عفونی شود.
افراد باید با استفاده از گلوکومتر آشنا باشند تا از خطاهایی پرهیز شود که می توانند روی عدد خوانده شده تأثیر بگذارند، از جمله استفاده نادرست، مشکل با ابزار، یا شناساگرهایی که با ابزار استفاده می شوند، یا مشکلات محیطی مانند کمبود نور. خواندن اشتباه عدد ممکن است زمانی اتفاق بیفتد که نمونه خون بسیار کوچک باشد؛ از محلی گرفته شده باشد که مد نظر شرکت تولید کننده نیست؛ به درستی روی نوار قرار نگرفته است، یا آلوده است.
دیابت و بیماری دهان و دندان
بیماری پریودنتال و دیابت
بیماری دیابت عموماً در افرادی مشاهده می شود که دیابت دارند، و یکی از مشکلات دیابت تلقی می شود. جالب است که، ارتباط بین دیابت و بیماری پریودنتال مشاهده شده است که دو طرفه است، به این معنا که هایپرگلیسمی روی سلامت دهان تأثیر می گذارد، در حالی که پریودنتیت روی کنترل گلیسمیک تأثیر می گذارد (مثلاً HbA1c را افزایش می دهد). علاوه بر این، تحقیقات حاکی از این هستند که پریودنتیت با عدم گلیسمیک منظم همراه است، اما شواهد ناهماهنگ هستند، بویژه در بیمارانی که دیابت نوع 1 دارند. اکثر تحقیقات نشان دهنده ارتباط بین بیماری پریودنتال و بالا رفتن خطر مشکلات مرتبط با دیابت هستند.
دیابت و کشیدن سیگار هد دو ریسک فاکتورهای پریودنتیت تلقی می شوند. شواهدی وجود دارد مبنی بر اینکه، کشیدن سیگار و دیابت ممکن است اثر گذاری مضاعف داشته باشند، گرچه بواسطه بروز تغییرات در میکروبیوم دهان، واکنش های التهابی، مکانیزم های مسئول این مشکل هنوز مشخص نیستند و حتی در مقایسه افراد دیابتی با افراد غیر دیابتی، گزارش داده نشده است که سلامت پریودنتال پیوسته تغییر کرده باشد.
دیابت و بیماری دهان و دندان
درمان پریودنتال و کنترل گلیسمیک
شواهد متناقض اما گویا وجود دارند مبنی بر اینکه، درمان های پریودنتال، شامل جرمگیری و تسطیح سطح ریشه (روت پلنینگ) ممکن است منجر به بهبود کنترل گلیسمیک شوند. در یک تحقیق مشخص شد پریودنتیت با سطوح بالاتر HbA1c و بدتر شدن مشکلات مرتبط با دیابت در افرادی که دیابت نوع 2 دارند همراه است (البته شواهد کافی برای ارزیابی تأثیر پریودنتیت روی کنترل گلیسمیک در افراد مبتلا به دیابت نوع 1 وجود نداشته است). درمان پریودنتال (از جمله جرمگیری و تسطیح سطح ریشه) به میزان چشمگیری موجب کاهش سطوح HbA1c در سه ماه می شود، البته در 6 ماه این کاهش بیشتر نیز می شود. به طور کلی این اتفاق نظر وجود دارد که بیمارانی که دیابت دارند در کنار کارهای بهداشتی دهان که در منزل انجام می دهند می توانند از مزایای درمان پریودنتال نیز بهره مند شوند.
ملاحظات دندانپزشکی برای بیماران دیابتی
دیابت می تواند در همه افراد و در همه سنین بروز پیدا کند. مانند همه بیماران دیگر، دندانپزشک باید سوابق پزشکی بیمار را بررسی نماید و علائم حیاتی را بگیرد، و علائم و نشانه های عدم کنترل دیابت را بررسی نماید، که ممکن است شایع باشند. نمود ظاهری دیابت کنترل نشده در دهان عبارت است از خشکی دهان، حس سوزش داخل دهان، بهبود ناقص یا با تأخیر زخم های دهانی، افزایش بروز عفونت های وخیم، عفونت های ثانویه با کاندیدیاز، بزرگ شدن غدد بزاقی پاراتیروئید، ژینژیویت، و/ یا پریودنتیت.
به طور کلی، توصیه می شود مراجعات مبتلایان به دیابت صبح انجام شود زیرا معمولاً سطح کورتیزول درون زاد در این زمان بالاتر است؛ زیرا کورتیوزل موجب بالا رفتن سطح قند خون می شود و خطر هیپوگلیسمی پایین تر است. برای بیمارانی که از درمان های انسولین با اثر کوتاه و/ یا بلند استفاده می کنند، جلسات باید به گونه ای برنامه ریزی شوند که همزمان با اوج عملکرد انسولین نباشد، زیرا موجب افزایش خطر هیپوگلیسمی می شود.
حتما باید بیمار قلب از مراجعه وعده غذایی معمول خود را خورده باشد و داروهای خود را طبق برنامه مصرف کرده باشد. اگر جلسه درمان دندانپزشکی به گونه ای برنامه ریزی شده باشد که انتظار برود برنامه غذایی بیمار تغییر کند، لازم است دوز داروهای داروی بیمار با مشورت پزشک او تغییر کند. بیمارانی که دیابت آنها به خوبی تحت کنترل است معمولاً می توانند برای اکثر فرایندهای جراحی طبق معمول مدیریت شوند. اگر مصرف غذای بیماران تحت تأثیر جراحی دهان و دندان قرار بگیرد، یک برنامه برای ایجاد تعادل در داروهای دیابت و مصرف غذا باید از قبل ریخته شود.
دندانپزشکان هنگام درمان بیماران دیابتی که بیماری آنها مقداری تحت کنترل است، باید با احتیاط برخورد کنند. تشخیص بالینی خوب ضروری است زیرا در برخی موقعیت ها درمان های انتخابی دندانی نیاز است به تعویق بیفتند تا زمانی که دیابت بیمار به ثبات و کنترل بهتری برسد. ایمپلنت های دندانی می توانند در بیمارانی کار گذاشته شوند که دیابت آنها به خوبی تحت کنترل است و احتمالاً در افرادی که بیماری آنها تا حد متوسط تحت کنترل باشد. با این حال، نتایج کارگذاری ایمپلنت در بیمارانی که دیابت آنها به خوبی تحت کنترل نیست، قابل پیش بینی نیست، و در صورت امکان باید اجتناب شود.
همکاری با پزشک بیمار ممکن است لازم باشد تا وضعیت سلامت بیمار مشخص شود و طرح درمان دندانپزشکی خوبی می تواند بدون هیچ خطری و با بیشترین تأثیر ریخته شود. پزشک باید نتایج آزمایش خون بیمار را در اختیار دندانپزشک قرار دهد و قبل از فرایند دندانپزشکی وی را از مشکلات دیابتی بیمار مطلع سازد. ممکن است لازم باید پزشک در داروهای بیمار تغییراتی بدهد.