
علل و درمان های درد دندان های مجاور بعد از کاشت ایمپلنت های دندانی
0 نظرها
/
چه چیزی می تواند باعث ایجاد ناراحتی در دندان های کنار ایمپلنت های دندانی شما شود؟ انتظار دندانی قابل درک است، اما تجربه درد یا حساسیت در دندان های مجاور بسیار شایع است.آیا بعد از کاشت ایمپلنت های دندان احساس ناراحتی می کنید؟ نیازی به نگرانی نیست. در واقع احساس درد، فشار یا حساسیت خفیف به دنبال این فرایند درمان بسیار شایع است و احتمالاً نشانه ای از بهبودی بدن شما است.
آیا بیماران مبتلا به آرتریت روماتوئید می توانند ایمپلنت دندانی دریافت کنند؟
اگر آرتریت روماتوئید دارید، ممکن است در مواردی مانند مسواک زدن و نخ دندان کشیدن دندان های سفید مرواریدی خود دچار مشکل شوید.دندان های از دست رفته را می توان با گزینه های درمانی مانند ایمپلنت های دندانی جایگزین کرد، واجد شرایط بودن شما در واقع می تواند تحت تأثیر شرایطی مانند آرتریت قرار گیرد. به خواندن این مقاله ادامه دهید تا درباره ارتباط بین آرتریت روماتوئید و ایمپلنت های دندانی، همراه با برخی از کارهایی که می توانید برای آماده شدن برای جراحی انجام دهید، بیشتر بدانید.
کاشت ایمپلنت های دندانی بعد از درمان سرطان سر و گردن
چرا افرادی که پرتو درمانی در ناحیه سر و گردن داشته اند نمی توانند ایمپلنت دریافت کنند؟ کاشت ایمپلنت بعد از درمان سرطان چگونه است؟
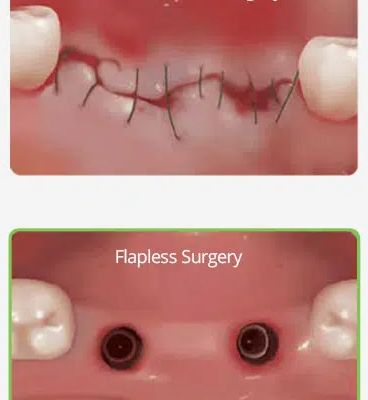
کاشت ایمپلنت های دندانی با روش پانچ و بدون فلپ
کاشت ایمپلنت های دندانی با روش پانچ و بدون فلپ چگونه است؟ فرایند کاشت ایمپلنت بدون فلپ به چه صورت انجام میگیرد؟ کاشت ایمپلنت به روش پانچ
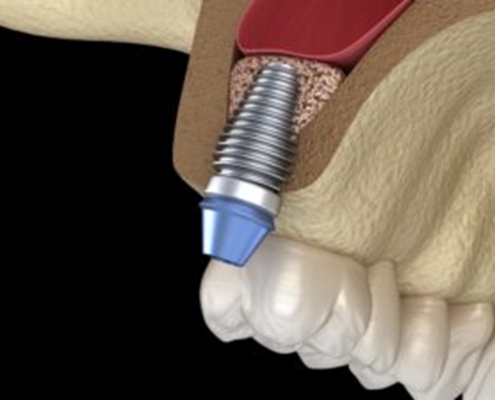
کلسیم و ویتامین های D و K = موفقیت کاشت ایمپلنت
ویتامین D در بیماران مبتلا به کمبود ویتامین D و همچنین مکمل ویتامین C، در تسهیل موفقیت جراحی ایمپلنت های دندانی حمایت می کنند.
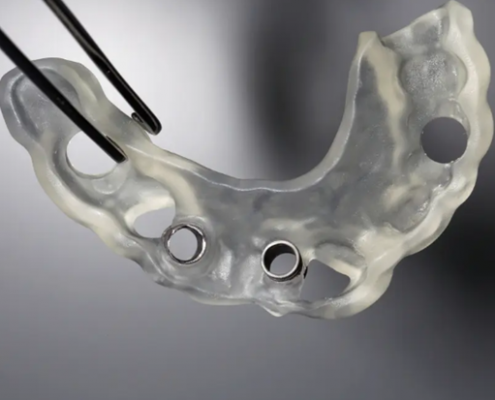
کمک راهنمای جراحی یا سرجیکال گاید به کاشت ایمپلنت دندانی
راهنمای جراحی چیست؟ مزایای راهنمای جراحی ایمپلنت دندان چیست؟ انواع راهنماهای جراحی یا سرجیکال گاید کدامند؟
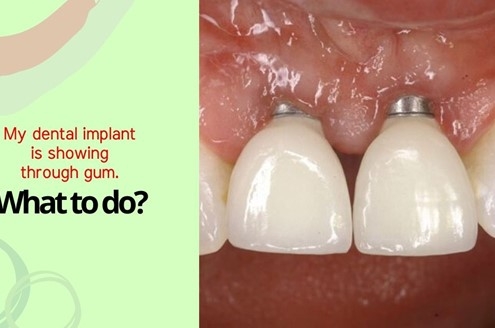
قابل مشاهده بودن ایمپلنت دندانی از زیر لثه
آیا ایمپلنت های دندانی باید از زیر لثه قابل مشاهده باشند؟ لثه ها در اطراف ایمپلنت های دندانی چگونه رشد می کنند؟
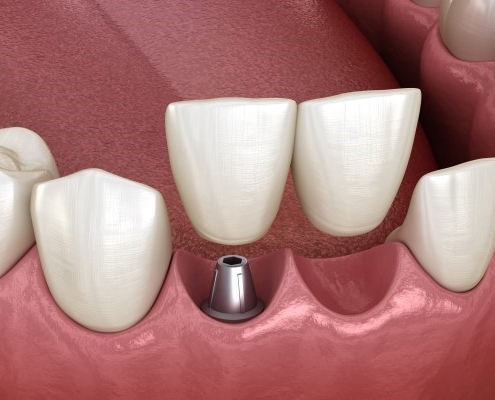
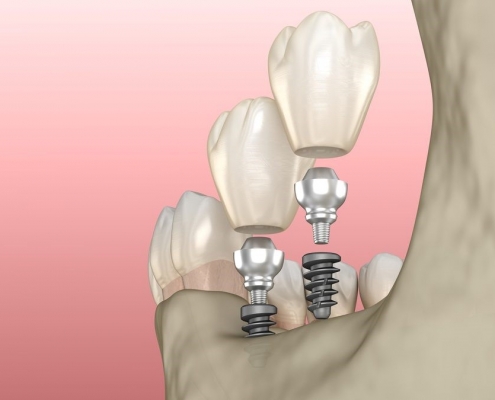
کاشت ایمپلنت های دندانی برای دو دندان از دست رفته
آیا می توانید دو دندان جلو روی یک ایمپلنت داشت؟ آیا 1 ایمپلنت می تواند 2 دندان را نگه دارد؟ یک ایمپلنت چند دندان را پشتیبانی میکند؟
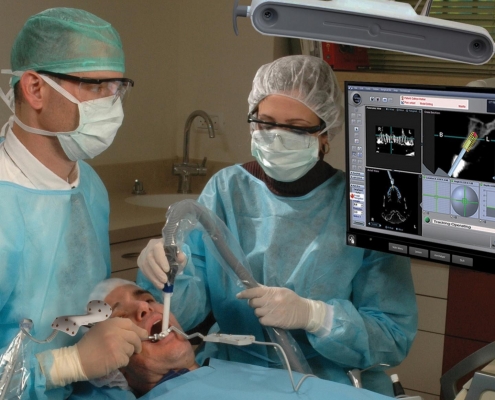
دقت در کاشت ایمپلنت دندانی با جراحی میکروسکوپی
افزایش دقت میکرو سرجری برش استخوان با استفاده از میکروسکوپ، امکان قرار دادن ایمپلنت در یک موقعیت ایده آل و به دنبال آن یک ترمیم موقت بر پایه ایمپلنت را فراهم می کند.
مینی ایمپلنت های دندانی یا ایمپلنت های کوچک
چه کسی می تواند مینی ایمپلنت دندانی داشته باشد؟ مینی ایمپلنت دندانی چه مدت دوام می آورد؟ تفاوت بین ایمپلنت دندانی و مینی ایمپلنت چیست؟
