نوشتهها
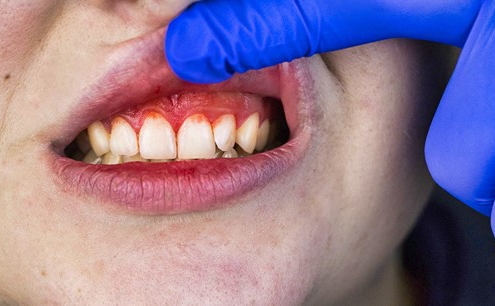
عوامل خطری که احتمال بیماری لثه را افزایش می دهند
0 نظرها
/
نقش بالقوه عوامل خطر قابل اصلاح و غیرقابل اصلاح مرتبط با بیماری پریودنتال است. بیماری لثه چگونه درمان میشود؟
آرتریت روماتوئید و بیماری لثه
بیماران مبتلا به آرتریت روماتوئید سلامت پریودنتال خود را به صورت روزانه تحت نظارت داشته باشند، و بهداشت دهان و دندان ها را رعایت کنند

باورهای نادرست در مورد بیماری لثه
باورهای نادرست پیرامون بیماری لثه و پیامدهای آن وجود دارد.برای کمک به ایجاد تمایز بین واقعیت و درورغ در مورد بیماری لثه با برخی از تصورات غلط بیماری لثه آشنا شوید
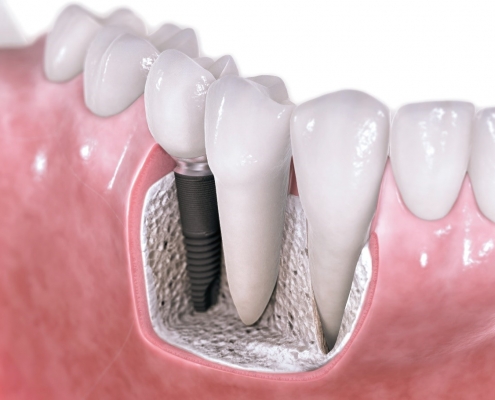
کاشت ایمپلنت دندان پس از بیماری لثه
آیا کاشت ایمپلنت پس از بیماری لثه ممکن است؟ آیا فردی که بیماری لثه دارد می تواند از ایمپلنت استفاده کند؟ شانس موفقیت ایمپلنت چقدر است؟
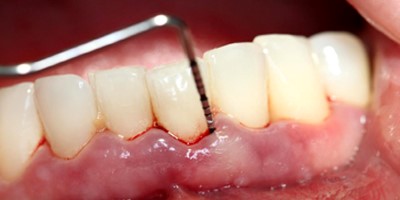
دندان درد و مشکلات لثه
دندان درد و بیماری لثه شایع هستند با مراقبت خوب از دندان و لثه می توان از آنها پیشگیری نمود. سالم نگه داشتن دندان و لثه و استخوان اطراف دندان مستلزم مسواک زدن، کشیدن نخ دندان، و داشتن رژیم غذایی خوب است

بوی بد دهان و بیماری لثه
بوی بد دهان می تواند ناشی از بیماری لثه باشد و منجر به بروز مشکلات اجتماعی و کاهش اعتماد به نفس شود. بوی بد دهان معمولا در نتیجه فعالیت باکتری های غیر هوازی داخل دهان بوجود می آیند

بیماری لثه در کودکان
اغلب تصور میکنیم بیماری لثه شرایطی است که مختص بزرگسالان میباشد، اما صحت ندارد. نوجوانان و حتی کودکان کم سنتر نیز در معرض خطر بیماری لثه، از موارد شدید تا خفیف آن، قرار دارند که ممکن است نیاز به درمان داشته باشند. در صورتی که این مشکل در این سن برطرف نشود، میتوان موارد بیماری لثه در افراد زیر 18 سال را نیز به 50 درصد افراد بزرگسالی افزود که با این بیماری(بیماری لثه در کودکان) دست به گریبان هستند.
