آفت دهان چیست؟
در این نوشته می خوانید:
آفت چیست؟
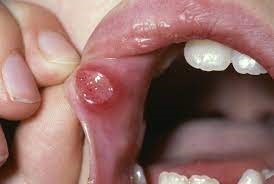
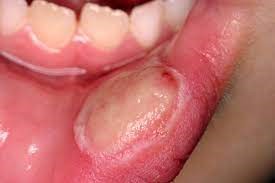
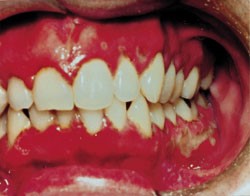
آفت یک مشکل شایع و دردناک است. آفت های خوش خیم معمولاً کوچک (قطر کمتر از 1 سانتی متر) و کم عمق هستند. در صورت بوجود آمدن زخم های آفتی که همراه با علائم یووئیت uveitis (التهاب مجموعه عنبیه)، زخم های تناسلی، ورم ملتحمه چشم، آرتریت، تب یا آدنوپاتی (هر نوع بیماری مربوط به غدد بدن)، باید به جستجوی یک علت جدی بود. عدم شفافیت در مورد علت زخم آفتی منجر به انجام درمان هایی شده است که عمدتاً تجربی هستند. این درمان ها شامل آنتی بیوتیک ها، ضدالتهاب ها، تعدیل کننده های سیستم ایمنی، بی حس کننده ها و داروهای جایگزین (گیاهی) هستند.
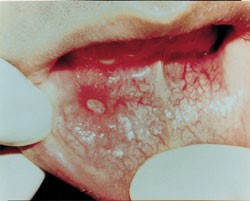
زخم های آفتی را میتوان به سه نوع مختلف طبقه بندی کرد: مینور (کوچک)، ماژور (بزرگ) و هرپتی فرم (تبخال مانند). آنها می توانند به تنهایی یا چندتایی باشند و بیشتر کوچک (با قطر کمتر از 1 سانتی متر) و کم عمق هستند. آفت های اصلی بزرگ تر هستند و زخم های عمیق تری دارند. بعلاوه، آفت های بزرگ بیشتر احتمال دارد که با رو بهبود رفتن زخمی شوند. آفت های هرپتی فرم غالباً از نظر ساختاری چندتایی و به صورت تاول هستند. بیماران مبتلا به زخم آفتی خوش خیم نباید هیچ علائم دیگری مانند تب، آدنوپاتی، علائم گوارشی یا سایر علائم پوستی یا غشاء مخاطی داشته باشند.
پاتوفیزیولوژی آفت های دهان
پاتوفیزیولوژی زخم های آفتی به خوبی درک نشده است. از نظر بافت شناسی، آفت ها حاوی ارتشاح (ماده یا عاملی که از راه نشت جایگزین شده است) تک هسته ای با پوشش فیبرین هستند. بیماران مبتلا به آفت های عود کننده ممکن است دچار تغییر ایمنی موضعی با واسطه سلولی شوند. پاسخ های سیستمیک سلول های T و B نیز در بیماران مبتلا به آفت های مکرر تغییر یافته است.
علل بروز آفت های دهان
آفت ها بیشتر افراد بزرگسال جوان را تحت تأثیر قرار می دهند و ممکن است سابقه خانوادگی بروز آن نیز وجود داشته باشد. به صورت کاملاً متناقض، سیگار کشیدن تا حدی تأثیری محافظتی در برابر آفت های تکرار شونده ارائه می دهد. عوامل دیگر مانند استرس، ترومای فیزیکی یا شیمیایی، حساسیت غذایی و عفونت نیز ممکن است در بروز آنها دخیل باشند. عوامل عفونی مانند هلیکوباکتر پیلوری و ویروس هرپس سیمپلکس نیز مورد بررسی قرار گرفته اند، اما در تمام موارد زخم های آفتی یافت نشده اند. عدم شفافیت در مورد علت بروز آنها، منجر به درمان هایی شده است که عمدتاً تجربی هستند و با هدف کاهش علائم انجام می شوند.
تشخیص های افتراقی آفت های دهان
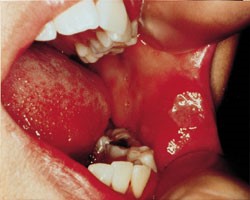
هنگام ارزیابی بیماران مبتلا به آفت های تکرار شونده، باید شرایط متعددی را در تشخیص افتراقی در نظر گرفت. ملاحظه اولیه این است که آفت های خوش خیم به نظر می رسد کوچکتر باشند و در مقایسه با شرایط جدی تر اغلب محدود هستند. آفت های بزرگ می توانند با عفونت ویروسی نقص ایمنی انسانی (HIV ایدز) مرتبط باشند. وقتی آفت ها بزرگ هستند و روند بهبود آنها کند است، پزشکان باید آزمایش HIV را در نظر بگیرند.
در صورت ویروسی بودن آفت، اگر ویروس هرپس سیمپلکس عامل بروز آن باشد، علامت آن ضایعات وزیکولار است؛ اگر ویروس سیتومگالوویروس باشد، بیمار دچار نقص ایمنی است، و نمونه برداری برای آزمایش سلول های غول پیکر چند هسته ای مثبت است؛ اگر ویروس واریسلا باشد، ضایعات پوستی مشخصی وجود خواهند داشت؛ و اگر ویروس کوکساکی باشد، ضایعات دست، پا، و باسن وجود خواهند داشت، و به طور معمول در کودکان بروز می یابد.
در صورتی که عامل آن ترپونمال باشد، اگر سیفلیس علت بروز آفت باشد، عوامل خطر، سایر ضایعات پوستی، و تست RPR/FTA (تست آنتی بادی ریجین سریع پلاسما/ فلورسین ترپونما) مثبت است.
در صورتی که ضایعه عامل قارچی داشته باشد، قارچ های کریپتوسپوریدیوم، موکورمایکوزیس، هیستوپلاسما باعث نقص ایمنی در بیمار، مزمن شدن ضایعه، و مثبت شدن نمونه برداری و کشت آن می شود.
در صورتی که نقص خود ایمنی باعث بروز آفت شده باشد، سندرم بهجت باعث بروز زخم دستگاه تناسلی، یووئیت، رتینیت؛ سندرم رایتر موجب بروز یووئیت، ورم ملتحمه، آرتریت HLA B27؛ بیماری التهابی روده موجب بروز اسهال خونی یا مخاطی مکرر، سایر زخم های گوارشی؛ لوپوس اریتماتوز موجب بروز راش مالار، ANA (آنتی بادی ضد هسته ای) مثبت؛ و پمفیگوئید تاولی موجب درگیری منتشر پوست؛ پمفیگوس ولگاریس موجب درگیری منتشر پوست می شود.
در صورت وجود عوامل هماتولوژیک، نوتروپنی چرخه ای موجب بروز تب دوره ای، و نوتروپنی می شود.
اگر عامل بروز آفت دهان نئوپلاسم باشد، سرطان سلول سنگفرشی موجب بروز آفت های مزمن، آدنوپاتی سر/ گردن، و مثبت بودن نتایج نمونه برداری خواهد شد.
هنگام ارزیابی بیمارانی که دارای علائم دهانی هستند، باید عفونت که موجب بروز زخم داخل دهان شده است مد نظر قرار گیرد. یک عفونت شایع، بویژه در بیماران مبتلا به عفونت HIV و آفت، هرپس سیمپلکس است. هنگامی که لکه های Tzank در دسترس باشد، نمونه ای از یک ضایعه هرپتی فرم، نشان دهنده سلول های غول پیکر حامل خواهد بود. سایر عوامل ویروسی، باکتریایی، ترپونمال و قارچی، پتانسیل ایجاد زخم داخل دهان را دارند. نمونه برداری به تنهایی یا همراه با کشت ضایعات یا آزمایش خون ممکن است به تشخیص عامل ایجاد کننده کمک کنند.
بیماری های خود ایمنی
چندین بیماری خود ایمنی ممکن است زخم های شبیه زخم آفتی خوش خیم بوجود بیاورند. سندرم بهجت یک واسکولیت خود ایمنی است که باعث بروز زخم های تکرار شونده دهان و ناحیه تناسلی، یووئیت و رتینیت می شود. آفت های شدید و سندرم بهجت ممکن است دو نقطه در یک زنجیره بیماری باشند. علائم غیر دهانی سندرم بهجت Behçet’s syndrome ممکن است در 43 تا 100 درصد از بیماران مبتلا به زخم های آفتی تکرار شونده، بسته به شدت آن، وجود داشته باشد.
سندرم رایتر Reiter’s syndrome با زخم های دهان، یووئیت، ورم ملتحمه و آرتریت مثبت HLA B27 به دنبال اورتریت غیرگنوکوکی یا اسهال خونی باسیلی همراه است. بیماران مبتلا به بیماری التهابی روده، بویژه بیماری کرون، ممکن است با زخم های دهان همراه باشند. لوپوس اریتماتوز، پمفیگوئید بولوز و پمفیگوس ولگاریس از دیگر بیماری هایی هستند که ممکن است شامل زخم دهان شوند. در تمام این شرایط، علائم مرتبط باید ایجاد شوند تا از آفت های خوش تکرار شونده متمایز ایجاد شوند.
بیماری های هماتولوژیک/آنکولوژیک
علل هماتولوژیک باید هنگام ارزیابی زخم های دهانی تکرار شونده یا دیر التیام در نظر گرفته شوند. نوتروپنی چرخهای با زخم های دهان در دورههای نوتروپنی همراه است. تب نیز ممکن است در این دورهها یکی از علائم موجود باشد. در صورتی که تب و زخم های دهان به طور منظم با هم اتفاق بیفتند، ممکن است لازم باشد اندازه گیری گلبول های خون مد نظر قرار بگیرد. در نهایت، نئوپلاسمی مانند کارسینوم سلول سنگفرشی باید در هنگام ارزیابی بیماران مبتلا به زخم دهانی مداوم و بهبود نیافته رد شود. نمونه برداری با پانچ داخل مطب یا نمونه برداری با جراحی ممکن است به ایجاد این تمایز کمک کند. ارزیابی سر و گردن از نظر آدنوپاتی در این شرایط اهمیت ویژه ایدارد.
درمان های آفت های دهانی
درمان آفت های دهان را می توان به پنج دسته تقسیم کرد: آنتی بیوتیک، ضد التهاب، تعدیل کننده ایمنی، علامت دار و جایگزین. غیر قابل پیش بینی بودن اثربخشی یک درمان خاص، نشان دهنده معما گونه بودن علت بیماری است.
درمان با آنتی بیوتیک
درمان های موضعی و سیستمیک آنتی بیوتیکی تجربی هستند و به دلیل این باور استفاده می شوند که برخی از عوامل عفونی که هنوز کشف نشده باعث ایجاد زخم های آفتی می شوند. تتراسایکلین و مینوسیکلین بیشترین استفاده را دارند. می توان یک کپسول آنتی بیوتیک 250 میلی گرمی تتراسایکلین را در 180 میلی لیتر آب حل کرد و به عنوان درمان “غرغره کردن و قورت دادن” یا “غرغره کردن و تف کردن” چهار مرتبه در روز به مدت چند روز در بیماران بزرگسال استفاده کرد. این کار ممکن است منجر به کاهش درد و طول مدت زخم شود. سوسپانسیون تتراسایکلین، 250 میلی گرم در هر 5 میلی لیتر، نیز می تواند به روشی مشابه، با 5 میلی لیتر آب چهار مرتبه در روز استفاده شود. (در کودکان و در زنانی که ممکن است باردار باشند، باید از مصرف تتراسایکلین اجتناب شود زیرا احتمال تغییر رنگ دندان های کودکان این زنان و نیز کودکان خردسال وجود دارد) مینوسایکلین را نیز می توان به این روش استفاده کرد، با حل کردن یک قرص 100 میلی گرمی در 180 میلی لیتر آب و دو مرتبه شستشوی دهان با آن در روز. اقدامات احتیاطی مشابهی برای کودکان و زنان اعمال می شود. علاوه بر این، استفاده از مینوسیکلین می تواند به جنین آسیب برساند. بنابراین، زنان باردار یا زنانی که تمایل به باردار شدن دارند، در حین مصرف آنتی بیوتیک باید از احتمال آسیب رساندن به جنین مطلع شوند.
عوامل ضد التهابی
عوامل ضد التهابی محلی ممکن است مفیدترین راه برای تسریع بهبود و تسکین علائم در مدیریت زخم های آفتی کوچک تکرار شونده باشند. تریامسینولون 1/0 درصد را می توان دو تا چهار مرتبه در روز روی زخم اعمال کرد. این آماده سازی بعلاوه یک لایه پوشش محافظتی موضعی برای زخم بوجود می آورد. شروع زود هنگام این درمان ممکن است منجر به بروز واکنش های سریع تر شود. خمیر را می توان تا زمان بهبود زخم استفاده کرد. برای زخم های دهانی گسترده تر، اکسیر دگزامتازون، 5/0 میلیگرم در 5 میلی لیتر آب، ممکن است به عنوان دهانشویه و خلط آور استفاده شود. باید به بیماران در مورد احتمال ابتلا به عفونت قارچی ثانویه هنگام استفاده از دهانشویه های استروئیدی، هشدار داد. استروئیدهای سیستمیک معمولاً در مدیریت زخم های آفت توصیه نمی شوند، اگرچه ممکن است در مدیریت شرایطی که شبیه زخم آفت هستند مفید باشند.
تعدیل کننده های سیستم ایمنی
تعدیل کننده های سیستم ایمنی که برای مدیریت زخم های آفتی مورد استفاده قرار می گیرند، در بیماران آلوده به HIV به طور کامل مورد بررسی قرار گرفته اند. زخم های آفتی در بیماران مبتلا به HIV ممکن است زمان بهبودی بسیار طولانی، و حتی چند ماهه داشته باشند. تالیدومید (تالومید) ماده ای است که اغلب برای درمان زخم های آفتی استفاده می شود که باعث بروز درد شدید هنگام غذا خوردن می شوند. تالیدوماید در دوز 200 میلی گرم یک تا دو مرتبه در روز، به مدت سه تا هشت هفته، سرعت بهبودی سریع تری نسبت به دارونماها دارد. تالیدوماید به دلیل پتانسیل عوارض جانبی قابل توجه و تراتوژنیسیته آن در بیماران غیر آلوده به HIV منع مصرف دارد.
خمیر آملکسانوکس 5 درصد (آفتازول) در چندین مطالعه در مورد درمان زخم های آفتی مورد بررسی قرار گرفته است. خمیر دو تا چهار مرتبه در روز بر روی زخم ها اعمال شده است. زمان بهبودی با این عامل ارتقاء یافت. در یک مطالعه بزرگ، 21 درصد از بیماران در سه روز به بهبودی کامل دست یافتند، در حالی که 8 درصد بیماران درمان نشده بودند.
سایر عوامل
راهبردهای دیگری برای کاهش علائم موضعی و سیستمیک در بیماران مبتلا به زخم های آفتی وجود دارد. تسکین درد ممکن است با اعمال لیدوکائین 2 درصد با استفاده از سواب پنبه ای چند مرتبه در روز، در صورت نیاز، حاصل شود. همچنین ممکن است از داروهای بنزوکائین بدون نسخه (مانند Anbesol و Oragel) استفاده شود. داروهای بدون نسخه مانند Orabase یا Zilaktin B زخم های آفتی را پوشش می دهند و محافظت موضعی ایجاد می کنند. ممکن است با استفاده از یک چوب نیترات نقره، بیهوشی مختصری حاصل شود، اگرچه کاربرد آن به خودی خود کاملاً دردناک است. نیترات نقره ممکن است باعث نکروز موضعی بیشتر و در نهایت تأخیر در بهبود شود. در نهایت، ترکیبی از آنتی اسید هیدروکسید منیزیم و دیفن هیدرامین هیدروکلراید (5 میلی گرم در میلی لیتر) بدون نسخه، ترکیب به صورت مقدار برابر، باعث تسکین علائم می شود. 4 تا 6 مرتبه در روز شستشو با دوز 5 میلی لیتری از مخلوط و سپس قورت دادن آن توصیه می شود. عوامل ضد التهابی غیر استروئیدی سیستمیک یا استامینوفن ممکن است زمانی که زخم ها بسیار دردناک هستند، مقداری تسکین درد ایجاد کنند.
عوامل جایگزین
گزارش شده است که مکیدن قرص های گلوکونات روی باعث تسکین موضعی و تسریع زمان بهبود زخم های آفتی می شود. ویتامین C، ویتامین B کمپلکس و لیزین ممکن است در صورت مصرف خوراکی در ابتدای شکل گیری ضایعات باعث تسریع بهبودی شوند. دهانشویه مریم گلی و بابونه که با دم کردن مقادیر مساوی از این دو گیاه در آب تهیه می شود، ممکن است در صورت استفاده چهار تا شش مرتبه در روز مفید باشد. گزارش شده است که اکیناسه، شاید از طریق اثر تعدیل کنندگی سیستم ایمنی آن، باعث تسریع بهبودی می شود. آب هویج، کرفس و طالبی نیز به عنوان عوامل مکمل مفید گزارش شده اند. هیچ یک از این عوامل در آزمایشات تصادفی کنترل شده مورد مطالعه قرار نگرفته اند.
سخن پایانی
زخم آفت یک ضایعه بالینی ناشناخته است که باعث بروز درد قابل توجهی در بیماران سالم می شود. عوامل متعددی از جمله آنتی بیوتیک ها، ضد التهاب ها، تعدیل کننده های سیستم ایمنی، بی حس کننده ها و محصولات جایگزین در مدیریت زخم آفت مفید هستند. هنگامی که زخم ها به کندی بهبود می یابند یا اگر علائم سیستمیک مرتبط وجود داشته باشد (مانند یووئیت، آرتریت، تب، آدنوپاتی)، سایر بیماری های جدی تر باید رد شوند.



پاسخ دهید
میخواهید به بحث بپیوندید؟مشارکت رایگان.