نوشتهها
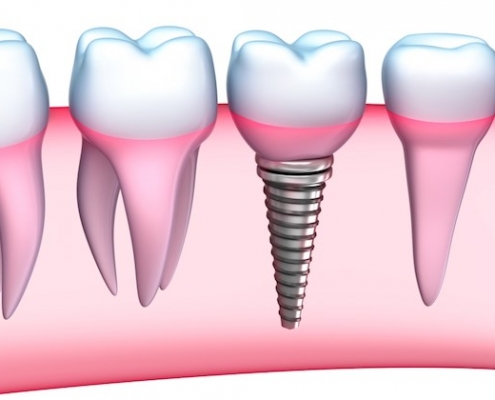
مراقبت های لازم در روز جراحی ایمپلنت دندانی
0 نظرها
/
در ساعت اول پس از کاشت ایمپلنت دندان محکم و به آرامی، دندان های فک مخالف را روی گاز استریلی که روی منطقه ی جراحی قرار داده شده است فشار دهید و مطمئن شوید گاز استریل در جای خود باقی مانده است. طی چند ساعت نخست گاز استریل را تعویض نکنید تا زمانی که خونریزی کنترل شود. پس یک ساعت، به آرامی می توان گاز را برداشت.
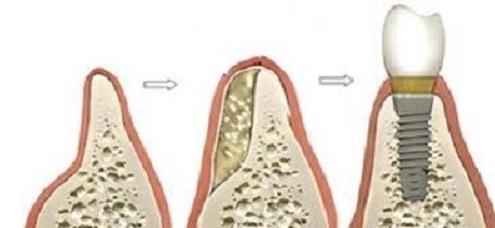
پیوند استخوان پیش از کاشت ایمپلنت دندانی
امروزه، استفاده از ایمپلنت به منظور جایگزینی دندان از دست رفته، بهبود عملکرد دندانها و افزایش زیبایی، یکی از درمانهای ضروری محسوب میشود. این فرایند عبارت است از آزمایشات و معاینات اولیه، تشخیص، تصویربرداری خاص با اشعهی ایکس، بیهوشی حین جراحی کاشت ایمپلنت و دیگر مراحلی که در مقالات دیگر به شرح آنها پرداختهایم.
