نوشتهها

کاشت ایمپلنت دندانی در دوران بارداری
0 نظرها
/
بارداری دوره ای است که باید از آن لذت برد، زمانی که شاهد شکوفه ی وجود خود خواهید بود و در بهترین حالت خود به سر می برید. اما، در دوران بارداری بدن شما دچار تغییرات فیزیولوژیک بسیاری می شود و تحت فشار زیادی قرار می گیرد در نتیجه فعالیت ها و فرایندهای بسیاری هستند که باید طی این دوره پرهیز شوند.
شاید مشاهده کرده باشید که بارداری موجب بروز مشکلات دندانی دور از انتظاری شده باشد و حتی یکی از دندان های خود را از دست داده باشید. ممکن است بخواهید بدون تعلل، هر چه زودتر فاصله ی بین دندان ها را پر کنید و زیبایی لبخند خود را بازگردانید. یکی از سوألاتی که همواره برای زنان بارداری که مشکلات دندانی دارند مطرح است این است که آیا قرار گرفتن تحت جراحی کاشت ایمپلنت های دندانی برای آنها خطرناک است؟
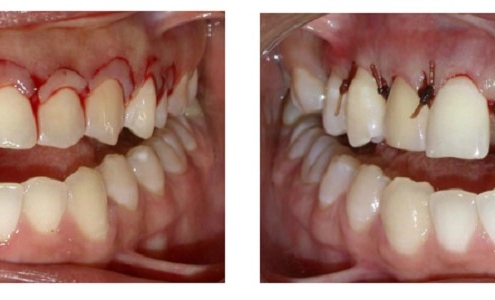
مراقبت پس از جراحی لثه (افزایش طول تاج دندان)
افزایش طول تاج دندان یکی از فرایندهای جراحی معمول است که طی آن، جراح لثه مقداری از بافت لثه یا استخوان، یا هر دو بر می دارد تا حجم بیشتری از دندان قابل مشاهده باشد. گاهی اوقات این جراحی زمانی که دندان ها نیاز به رسیدگی داشته باشند انجام می شود، اما در بیشتر مواقع در بالای لثه میزان کافی از دندان بدون پوشش لثه وجود ندارد تا بتواند پر شدگی دندان یا روکش آن را حمایت کند.
خطرات و عوارض جانبی کاشت ایمپلنت دندانی
ایمپلنت دندانی مانع تحلیل و از دست رفتن استخوان منطقه ی پیرامون دندان از دست رفته می شود.
• ایمپلنت های دندانی دندان های هر دو سمت شکاف به جا مانده از افتادن دندان را حمایت می کنند و مانع لغزیدن این دندان ها به سمت فضای خالی می شوند.
• ایمپلنت ها دندان مخالف فضای خالی را حمایت می کنند و مانع حرکت آن رو به پایین می شوند.

اجزاء ایمپلنت دندانی و شرایط لازم برای کاشت آن
ایمپلنت دندانی ابزارهای مکانیکی هستند که برای جایگزینی هر یک از دندانهای از دست رفته طراحی شدهاند. ایمپلنتها به عنوان ریشههای مصنوعی دندان عمل میکنند که روی سر هر یک از آنها دندان مصنوعی (روکش دندان، بریج، یا دنچر ) قرار میگیرد.
مراحل کاشت ایمپلنت دندانی
کاشت ایمپلنت دندانی چیزی بیشتر از چسباندن چند دندان مصنوعی درون دهان ، یا قرار دادن چیزی شبیه محافظ دندان در دهان است. این فرایند مانند انواع جراحیهای جزئی دیگر است. اگر با دنیای دندانپزشکی آشنایی نداشته باشید (درست شبیه بسیاری افراد دیگر)، ممکن است به طور کامل درک نکنید که فرایند کاشت ایمپلنت دندانی چگونه است.

لبخند لثهای یا لثه نما
زمانی که لبخند میزنید، آیا حاشیهی صورتی رنگ بافت لثه، دندانهای شما را تحتالشعاع قرار میدهد؟ آیا بافت حجیم لثه باعث میشود دندانهای بالای شما خیلی کوتاه به نظر برسند؟ در این صورت، شما دارای لبخند لثهای یا لثه نما هستید.
جراحی لثه
دندانپزشک به شما پیشنهاد داده است تا به پریودنتیست مراجعه نمایید. پریودنتیست متخصصی است که بیماریهای لثه را درمان مینماید. بیماری لثه به عفونت باکتریایی گفته میشود که بافت لثه را تحت تاثیر قرار میدهد و منجر به بروز التهاب، قرمزی، تورم و تحلیل استخوان اطراف دندان میشود. این بیماری میتواند یک یا چند دندان را تحت تاثیر قرار دهد. به احتمال زیاد درمان پیشنهادی پریودنتیست جراحی لثه خواهد بود. شاید بخواهید بدانید چه اتفاقی افتاده است که اکنون نیاز دارید به پریودنتیست مراجعه کنید و تحت جراحی لثه قرار گیرید.

درمانهای مرگ دندان و پیشگیری از آن
در صورتی که عفونتهای باکتریایی درون دندان پیشرفت کنند، میتواند به ریشهی دندان نفوذ کرده و استخوان فک را مورد حمله قرار دهد. این مشکل در نهایت موجب افتادن دندان و مرگ دندان خواهد شد. اجازه ندهید این اتفاق شما را از پیگیری درمان باز دارد یا منتظر نشوید تا دندان به صورت خود به خود بیافتد. این روند بسیار دردناک خواهد بود و آسیبهای جدیتری در پی خواهد داشت. زیرا باعث از دست رفتن دندانهای دیگر نیز خواهد شد.

مرگ دندان (از دست رفتن دندان)
تشخیص زنده بودن یا مرگ دندان همیشه کار راحتی نیست. تنها یک متخصص دهان و دندان قادر است با اطمینان خاطر صحت این موضوع را تایید کند. اما خودتان نیز میتوانید با تشخیص و معاینهی شخصی تا حدودی آن را تشخیص دهید. دو علامت و نشانهی اصلی مرگ دندان درد و تغییر رنگ دندان میباشند. ممکن است یک یا هر دو نشانه را در دندان خود مشاهده نمایید. اگر دندان شما از دست رفته است یا در حال از دست رفتن است، دامنهی درد از عدم وجود درد تا درد شدید خواهد بود.
