نوشتهها
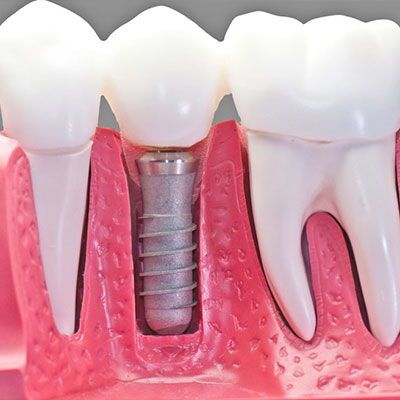
نگاهی به ایمپلنت های دندانی و دندان های طبیعی
0 نظرها
/
دندان در اصل داخل فک شکل می گیرند و طی یک دسته رویداد بیولوژیک از درون مخاط روی آن بیرون می آیند ایمپلنت با جراحی داخل استخوان فک قرار داده می شوند و بدون هیچ مشکلی به داخل اپیتلیوم سطح نفوذ می کنند.

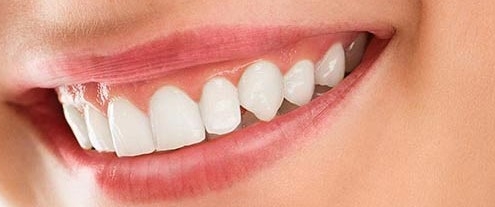
لبخند لثهای یا لثه نما
زمانی که لبخند میزنید، آیا حاشیهی صورتی رنگ بافت لثه، دندانهای شما را تحتالشعاع قرار میدهد؟ آیا بافت حجیم لثه باعث میشود دندانهای بالای شما خیلی کوتاه به نظر برسند؟ در این صورت، شما دارای لبخند لثهای یا لثه نما هستید.
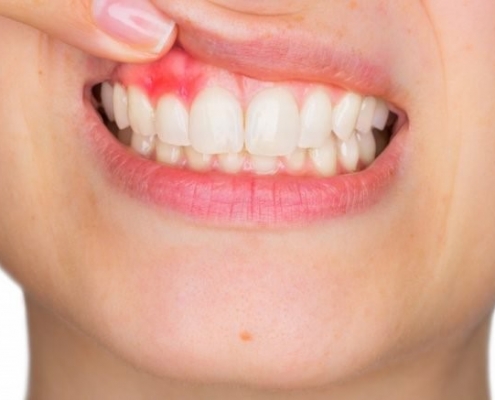
جراحی لثه
دندانپزشک به شما پیشنهاد داده است تا به پریودنتیست مراجعه نمایید. پریودنتیست متخصصی است که بیماریهای لثه را درمان مینماید. بیماری لثه به عفونت باکتریایی گفته میشود که بافت لثه را تحت تاثیر قرار میدهد و منجر به بروز التهاب، قرمزی، تورم و تحلیل استخوان اطراف دندان میشود. این بیماری میتواند یک یا چند دندان را تحت تاثیر قرار دهد. به احتمال زیاد درمان پیشنهادی پریودنتیست جراحی لثه خواهد بود. شاید بخواهید بدانید چه اتفاقی افتاده است که اکنون نیاز دارید به پریودنتیست مراجعه کنید و تحت جراحی لثه قرار گیرید.

درمانهای مرگ دندان و پیشگیری از آن
در صورتی که عفونتهای باکتریایی درون دندان پیشرفت کنند، میتواند به ریشهی دندان نفوذ کرده و استخوان فک را مورد حمله قرار دهد. این مشکل در نهایت موجب افتادن دندان و مرگ دندان خواهد شد. اجازه ندهید این اتفاق شما را از پیگیری درمان باز دارد یا منتظر نشوید تا دندان به صورت خود به خود بیافتد. این روند بسیار دردناک خواهد بود و آسیبهای جدیتری در پی خواهد داشت. زیرا باعث از دست رفتن دندانهای دیگر نیز خواهد شد.

بیماری لثه در کودکان
اغلب تصور میکنیم بیماری لثه شرایطی است که مختص بزرگسالان میباشد، اما صحت ندارد. نوجوانان و حتی کودکان کم سنتر نیز در معرض خطر بیماری لثه، از موارد شدید تا خفیف آن، قرار دارند که ممکن است نیاز به درمان داشته باشند. در صورتی که این مشکل در این سن برطرف نشود، میتوان موارد بیماری لثه در افراد زیر 18 سال را نیز به 50 درصد افراد بزرگسالی افزود که با این بیماری(بیماری لثه در کودکان) دست به گریبان هستند.

مرگ دندان (از دست رفتن دندان)
تشخیص زنده بودن یا مرگ دندان همیشه کار راحتی نیست. تنها یک متخصص دهان و دندان قادر است با اطمینان خاطر صحت این موضوع را تایید کند. اما خودتان نیز میتوانید با تشخیص و معاینهی شخصی تا حدودی آن را تشخیص دهید. دو علامت و نشانهی اصلی مرگ دندان درد و تغییر رنگ دندان میباشند. ممکن است یک یا هر دو نشانه را در دندان خود مشاهده نمایید. اگر دندان شما از دست رفته است یا در حال از دست رفتن است، دامنهی درد از عدم وجود درد تا درد شدید خواهد بود.

روشهای پیشگیری و درمان تحلیل لثه
تحلیل لثهی خفیف از طریق پاکسازی عمقی منطقهای که به این عارضه دچار شده است امکان پذیر خواهد بود. این پاکسازی توسط دندانپزشک انجام میشود. طی پاکسازی عمقی که جرمگیری دندان و هموار کردن ریشه نیز نامیده میشود پلاک و رسوبی که روی سطح دندان و ریشه در قسمت زیر خط لثه تشکیل شدهاند
علت و درمان مشکل تحلیل لثه
بسیاری از افراد با نگاه کردن به آینه و پی بردن به این موضوع که لث…
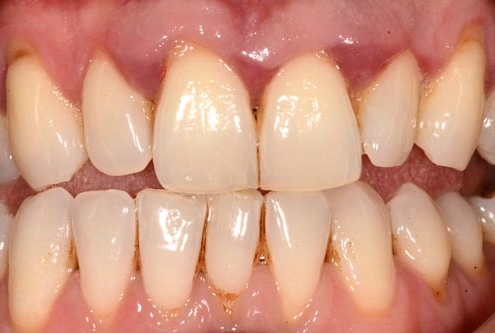
بیماری لثه (پریودنتال)
بیماری لثه (پریودنتال) به عفونت بافت لثه و استخوانی اطلاق میگردد که دندان را در بر گرفته و آن را در مکان خود نگه میدارند. منشا این بیماری عموما عاداتی از قبیل مسواک زدن و نخ دندان کشیدن نادرست هستند که اجازه میدهند پلاک –یک لایۀ چسبناک از باکتریها- روی دندانها ایجاد شده و به تدریج سختتر شود. تنها یک پاکسازی تخصصی توسط دندانپزشک یا متخصص بهداشت دهان و دندان قادر به برطرف نمودن پلاک دندانها خواهد بود.
