نوشتهها
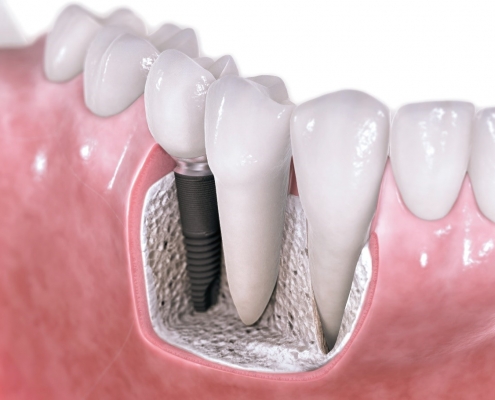
کاشت ایمپلنت دندان پس از بیماری لثه
0 نظرها
/
آیا کاشت ایمپلنت پس از بیماری لثه ممکن است؟ آیا فردی که بیماری لثه دارد می تواند از ایمپلنت استفاده کند؟ شانس موفقیت ایمپلنت چقدر است؟
تأثیر بیماری ها بر ایمپلنت دندانی
بیماری های سیستمیک تأثیر فوری و دراز مدت روی روند بهبود و نیز تشخیص بیماری های مربوط به ایمپلنت دندانی دارند اما برای مشکلاتی که آنها بوجود می آورند راهکارهایی نیز وجود دارد.
