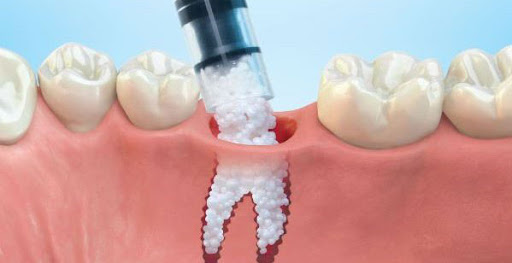
بخش تخصصی پیوند استخوان فک
جراحی پیوند استخوان فک، فرآیند بازسازی و جایگزینکردن بخشی از فک کهدچار تحلیل استخوان شدهاست رابه عهده دارد. این عمل با استفادهاز مواد شبه استخوان یا استخوان برای ایجاد شرایط مناسب قبل از انجام ایمپلنتهای دندانی ویا سایر ترمیمهای دندانی و جایگزین کردن دندان ازدست رفته، صورت میگیرد. همچنین موجب افزایش ارتفاع و عرض استخوان فک و پُر شدن نقایص استخوانی میشود.

موکوزیت و پری ایمپلنتایتیس در اطراف ایمپلنت
/0 نظرها/در مقالات آموزشی کاشت ایمپلنت, مقالات جراحی و درمان لثه /توسط دکتر امید امیربندهدر این نوشته می خوانید:
موکوزیت اطراف ایمپلنت و پری ایمپلنتایتیس چه تفاوتی با یکدیگر دارند؟
موکوزیت اطراف ایمپلنت (peri-implant mucositis) و پری ایمپلنتایتیس (peri-implantitis) هر دو دارای مشخصه ویژه التهاب واکنشی در بافت های پیرامون ایمپلنت های دندانی هستند که می تواند منجر به تخریب بافت و در نهایت، شکست ایمپلنتی شود که به طور کامل با استخوان فک جوش خورده است.
موکوزیت و پری ایمپلنتایتیس اطراف ایمپلنت
در موکوزیت اطراف ایمپلنت، التهاب به بافت های نرم پیرامون ایمپلنت محدود می شود و هیچ شواهدی مبنی بر تحلیل استخوان وجود نخواهد داشت. این مشکل شباهت بسیاری به ژینژیویت دارد که عبارت است از التهاب بافت لثه پیرامون دندان طبیعی. در حالی که پری ایمپلنتایتیس، مانند بیماری پریودونتیت، منجر به التهاب اطراف بافت نرم و نیز تحلیل تدریجی استخوان خواهد شد. بعلاوه، در صورتی که موکوزیت اطراف ایمپلنت خیلی زود تشخیص داده شود، با استفاده از روش های غیر جراحی می توان آن را با موفقیت درمان کرد، در حالی که برای درمان پری ایمپلنتایتیس معمولاً جراحی نیاز است.
هر چند گزارشات بالینی بسیاری حاکی از موفقیت کاشت ایمپلنت های دندان در دراز مدت هستند، متخصص های کاشت ایمپلنت باید بدانند که عفونت و التهاب اطراف ایمپلنت ممکن است ناشی از عدم شناسایی عوامل خطر یا ریسک فاکتورها، طرح درمان نادرست، شرایط نامطلوب جراحی، یا مواد بی کیفیت، و/ یا مراقبت های نادرست و تجمع پلاک دندانی اطراف ایمپلنت های دندانی باشد. نمی توان این واقعیت را نادیده گرفت که ممکن است بیماران از موکوزیت اطراف ایمپلنت یا پری ایمپلنتایتیس رنج ببرند و دندانپزشک آنها پیوسته باید در پی شناسایی علائم بیماری، درمان و کاهش عوامل خطر باشد.
موکوزیت و پری ایمپلنتایتیس اطراف ایمپلنت
علائم و نشانه های بالینی
موکوزیت اطراف ایمپلنت
موکوزیت و پری ایمپلنتایتیس اطراف ایمپلنت
پری ایمپلنتایتیس
پری ایمپلنتایتیس از سطح غشاء پوست آغاز می شود و پس از تحلیل و خوردگی لثه و بافت پیرامون دندان به تدریج به تحلیل مشهود استخوان در قسمت پیرامون ایمپلنت دندان و حتی شکست ایمپلنت منجر خواهد شد. در موارد خفیف، تحلیل استخوان اطراف ایمپلنت حدود 1-3 میلی متر، با علائم ضعیفی از التهاب مخاط همراه خواهد بود که منجر به بروز درد خفیف خواهد شد. در موارد حاد این استخوان حدود 50% از حجم خود را از دست می دهد و ترشح خون و چرک از اطراف ایمپلنت مشاهده خواهد شد. در موارد بسیار وخیم، تقریباً تمام استخوان اطراف آن تحلیل می رود، و عفونت مداوم و خونریزی زیاد وجود خواهد داشت.
علل بروز موکوزیت اطراف ایمپلنت و پری ایمپلنتایتیس
حفره دهان حاوی میلیون ها باکتری است که عموماً با کمک نوشیدنی ها، غذاها و بزاق دهان شسته می شوند. این باکتری ها می توانند به تمام سطوح سخت داخل دهان بچسبند و در شرایط مطلوب تکثیر شوند. مانند ژینژیویت اطراف ایمپلنت، مهم ترین علت بروز موکوزیت، تجمع بیوفیلم روی بافت نرم پیرامون ایمپلنت دندان، همراه با واکنش بافت حساس به آن است. همین مشکل وقتی پیشرفت می کند و وخیم تر می شود به پری ایمپلنتایتیس تبدیل می شود. در واقع عدم رعایت بهداشت اولین و مهم ترین عامل بروز هر دوی این بیماری ها است.
عوامل خطر یا ریسک فاکتورها
پیشگیری و نگهداری
بهترین کار برای پیشگیری از بروز موکوزیت اطراف ایمپلنت و پری ایمپلنتایتیس، مراقبت صحیح از ایمپلنت است که شامل پاکسازی منظم ایمپلنت و دندان مصنوعی روی آن و نیز دندان های مجاور توسط خود بیمار و نیز دندانپزشک است. استفاده از دهانشویه های آنتی باکتریال می تواند به کاهش پلاک و خونریزی اطراف ایمپلنت دندان کمک کند.
مکانیزم های مختلفی برای برداشتن باکتری ها و رسوب از اطراف ایمپلنت های دندان وجود دارند که فرد می تواند آنها را در منزل انجام دهد، از جمله استفاده از مسواک های بین دندانی نایلونی، مسواک های نرم و دیگر ابزارهای پاکسازی که از جنس پلاستیک فشرده هستند.
جرمگیری یا رسوب زدایی تخصصی دندان ها و نیز پولیش از دیگر روش های مراقبت از ایمپلنت های دندان هستند که با کمک کورت curettes (قاشقک دندانپزشکی)، و پس از آن پولیش با فشار هوا با استفاده از پودر گلیسین glycine و مسواک پروفیلاکسی prophylaxis، انجام می شوند که می توانند تفاوت چشمگیری در عمق پاکت های اطراف ایمپلنت دندان ایجاد نمایند.
موکوزیت و پری ایمپلنتایتیس اطراف ایمپلنت
درمان موکوزیت اطراف ایمپلنت های دندانی
در صورتی که پیشگیری از بروز موکوزیت اطراف ایمپلنت های دندانی موفقیت آمیز نباشد، برای درمان آن چندین گزینه در دسترس هستند. از آنجا که موکوزیت یکی از بیماری های برگشت پذیر پیرامون ایمپلنت دندان است، اگر زود شناسایی شود می توان آن را درمان کرد.
شستشوی دهان با دهانشویه کلرهگزیدین chlorhexidine می تواند به کاهش مؤثر پلاک های روی دندان ها و ایمپلنت های دندانی و نیز کاهش خونریزی از کناره های بافت نرم پیرامون ایمپلنت کمک کند. تحقیقات حاکی از آن هستند که برای کاهش پلاک های دندانی و نیز خونریزی خط لثه، دهانشویه های لیسترین Listerine به نحو چشمگیری، بهتر و مؤثرتر از دیگر داروهایی هستند که هیچ تأثیری ندارند. در یکی از تحقیقاتی که در این زمینه صورت گرفته است، در صورتی که در کنار کارهای معمولی روزانه که برای رعایت بهداشت دهان و دندان ها انجام می شوند، دو مرتبه در روز به مدت 30 ثانیه از دهانشویه لیسترین استفاده شود، میزان پلاک های دندان ها تا 54% و خونریزی خط لثه تا 34% کاهش می یابد و دهانشویه کلرهگزیدین 20% پلاک های دندانی و 35% خونریزی خط لثه را کاهش می دهد.
موکوزیت و پری ایمپلنتایتیس اطراف ایمپلنت
درمان پری ایمپلنتایتیس
از آنجا که باکتری های دهان پیوسته در حال تکثیر هستند و در هر لحظه میلیون ها باکتری جدید تولید می کنند، تمام تلاش هایی که برای پاکسازی منطقه عفونی صورت می گیرند، ممکن است بی اثر بمانند. تلاش برای “پولیش کردن” سطح زبر داخل دهان نیز بی نتیجه خواهد بود، زیرا از آنجا که طی فرایند پولیش کردن بقایای مواد پولیش در عمق پاکت های کنار ایمپلنت باقی می مانند و بروز التهاب جدید را تشدید می کنند، انجام این فرایند در نزدیکی استخوان ممکن نیست.
در برخی موارد، با رسیدن تحلیل استخوان به “منطقه استخوانی مقاوم در برابر تحلیل”، پری ایمپلنتایتیس به صورت خود به خود متوقف خواهد شد. با کمک لیزر برای پاکسازی باکتری ها نیز تا حدودی می توان از پیشرفت بیماری جلوگیری نمود.
در فناوری جدیدی که برای درمان پری ایمپلنتایتیس ابداع شده است با تحریک بازسازی استخوان پیرامون ایمپلنت می توان از پیشرفت آن پیشگیری نمود. این کار با قرار دادن ابزاری که از خود انرژی الکترومغناطیس ساتع می کند داخل اباتمنت ایمپلنت انجام می شود. از این طریق، استخوان پیرامون ایمپلنت سه برابر سریع تر از حالت عادی رشد می کند.
مقایسه ایمپلنت با دندان طبیعی
/0 نظرها/در مقالات آموزشی کاشت ایمپلنت /توسط دکتر امید امیربندهدر این نوشته می خوانید:
طی 30 سال گذشته، ایمپلنت های دندان به عنوان بهترین جایگزین برای دندان های از دست رفته یا دندان هایی که به شدت آسیب دیده اند مورد استفاده قرار گرفته اند. با وجود ایمپلنت های دندان فرد به راحتی می تواند هر چه دوست دارد بخورد، بخندد، عطسه کند و به شکلی زندگی کند که انگار دندان های واقعی هستند. ایمپلنت های دندان نه تنها گزینه هایی قابل اعتماد برای جایگزینی دندان ها هستند، بلکه قوی ترین جایگزین های ممکن برای آنها نیز هستند.
هر چند ایمپلنت های دندان قابل مقایسه با هیچ درمان دیگری برای جایگزینی دندان های از دست رفته نیستند، اما شاید فکر کنید “استحکام ایمپلنت های دندان در مقایسه با دندان های طبیعی چگونه است؟” این پرسش هیچ پاسخ قطعی ندارد. پاسخ آن به میزان سلامت دهان و دندان فرد، میزان استحکام استخوان ها، و نیز استحکام کنونی دندان های طبیعی او بستگی دارد.
مقایسه ایمپلنت با دندان طبیعی
مقایسه دندان های طبیعی و ایمپلنت های دندان
در مقایسه با دندان های طبیعی، ایمپلنت ها مزایایی دارند که عبارتند از:
ایمپلنت دندان داخل استخوان فک قرار می گیرد، در حالی که دندان طبیعی داخل لثه قرار دارد.
عملکرد ایمپلنت های دندان دقیقاً شبیه دندان های واقعی است. به جای ریشه های دندان های طبیعی، دندان مصنوعی روی پست تیتانیومی ایمپلنتی قرار می گیرد که با کمک جراحی درون استخوان فک قرار می گیرد. به مرور زمان، طی فرایندی به نام اسئواینتگریشن osseointegration استخوان فک پیرامون ایمپلنت تیتانیومی بهبود می یابد. استحکام استخوان فک بیمار و نیز توانایی بهبود این استخوان پیرامون ایمپلنت، تأثیر مستقیم روی استحکام و دوام ایمپلنت دارد.
بر خلاف دندان های طبیعی، ایمپلنت به شکلی متفاوت عمل خواهد کرد، زیرا به جای ریشه های دندان که داخل لثه قرار دارند، داخل استخوان قرار داده می شود. دندان های طبیعی اجازه دارند جابجا شوند، زیرا با الیاف لیگامان پریودنتال به داخل لثه ها متصل هستند، در حالی که ایمپلنت های دندان اصلاً جابجا نمی شوند. در برخی شرایط، ایمپلنت های دندان قوی تر از دندان های طبیعی هستند و بهتر از دندان های طبیعی قادر به تحمل فشار هستند.
به عنوان مثال، اگر با بیماری لثه یا پوسیدگی دندان مواجه شوید، دندان ها داخل دهان مقاومت خود را از دست خواهند داد. دندان هایی که لثه پیرامون آنها بیمار است احتمال دارد از روی خط لثه جابجا شوند و زمانی که فرد به غذاهای سفت گاز می زند ممکن است احساس کند دندان لق است. در حالی که تحت همین شرایط، ایمپلنت های دندان می توانند سفت و محکم در جای خود باقی بمانند، در واقع در برابر عفونت نیز مقاوم تر هستند.
بهترین راه برای حفظ سلامت و استحکام ایمپلنت های دندان حفظ سلامت و استحکام لثه ها و استخوان فک است. به همین دلیل اغلب پیش از کاشت ایمپلنت دندان نیاز است بیمار تحت جراحی پیوند استخوان قرار گیرد. پیوند استخوان می تواند موجب افزایش استحکام استخوان فک شود، در نتیجه می تواند به راحتی اطراف ایمپلنت جوش بخورد و بهبود یابد.
اهمیت پیوند استخوان برای داشتن ایمپلنتی مستحکم
شاید ایده پیوند استخوان اندکی هراس انگیز باشد. با این حال، یکی از مثبت ترین کارهایی است که می توان برای حفظ سلامت دهان پس از افتادن دندان انجام داد. با از دست رفتن یک دندان یا کشیدن آن، استخوان زیر آن دیگر چیزی برای حفاظت از ساختار خود ندارد. با گذشت زمان، روند تحلیل استخوان به تدریج آغاز می شود، تا زمانی که یک تیغه درون استخوان باقی بماند. در منطقه ای که دندان از دست رفته است، سطح استخوان فک و بافت لثه نسبت به منطقه اطراف خود به شکل قابل توجهی کاهش خواهد یافت. در صورتی که این مشکل درمان نشود، استخوان فک پیرامون آن نیز ممکن است ضعیف شود و دیگر دندان ها نیز با خطر شل شدن و افتادن مواجه شوند.
پیوند استخوان فرایند ساده ای است که با این شرایط مقابله می کند و سال هاست که به عنوان راهی برای تقویت استخوان یک منطقه مشخص انجام می شود. برای پیوند استخوان در استخوان فک، به سادگی یک تکه کوچک استخوان از جای دیگر بدن گرفته می شود، سپس استخوان جدید در قسمت از بین رفته در فک کاشته می شود. این فرایند، تولید مجدد استخوان را تحریک می کند و بافت پیوندی را به بافت موجود استخوان فک متصل می کند.
این فرایند اجازه می دهد ایمپلنت دندانی شانس بیشتری برای پیوند صحیح و کامل با استخوان فک داشته باشد و خطر شل شدن و بیرون افتادن آن کاهش خواهد یافت. حسن پیوند استخوان این است که می توان آن را در طول مرحله نخست درمان کاشت ایمپلنت انجام داد، به همین دلیل نیاز نیست نگران مراجعات بیشتر به دندانپزشک باشید. بهترین نکته مربوط به انجام پیوند استخوان این است که این جراحی طول عمر و موفقیت کاشت ایمپلنت های دندان را افزایش می دهد، بدون اینکه زمان بهبود پس از جراحی کاشت ایمپلنت را افزایش دهد.
مقایسه ایمپلنت با دندان طبیعی
ایمپلنت ها از جنس تیتانیوم هستند، به همین دلیل استحکام آنها از دندان های طبیعی بیشتر است.
تیتانیوم یکی از محکم ترین موادی است که در حال حاضر در صنعت دندانپزشکی مورد استفاده قرار می گیرد، آلیاژی که دچار خوردگی و پوسیدگی نمی شود، در نتیجه بهترین ماده برای ساخت پست ها و پیچ های ایمپلنت است. علاوه بر این، به خوبی با استخوان فک جوش می خورد و سازگار با بدن انسان است، در نتیجه احتمال پس زده شدن آن از سوی بدن بیمار بسیار پایین است.
ایمپلنت ها بر خلاف دندان طبیعی پوسیده نمی شوند!
با قرار گرفتن دندان های طبیعی در معرض مواد قندی، باکتری های موجود در دهان اسیدی تولید می کنند که سطح دندان های طبیعی را هدف قرار می دهد و منجر به پوسیدگی مینای دندان خواهد شد در حالی که تیتانیوم نیز مانند سرامیکی که برای ساخت دندان مصنوعی روی ایمپلنت مورد استفاده قرار می گیرد، در برابر اسیدها نفوذ ناپذیر است در نتیجه در این مورد نیز دوام ایمپلنت دندانی از دندان های طبیعی بیشتر است.
ایمپلنت های دندانی بر خلاف دندان طبیعی نمی شکنند!
پست ها و اباتمنت های ایمپلنت های دندان قوی تر از ریشه های دندان های طبیعی هستند. در صورتی که اتفاقی هم رخ دهد برای روکش ایمپلنت دندان رخ می دهد و در صورت سوء استفاده از آن دچار شکستگی خواهد شد که با یک فرایند ساده می توان آن را تعویض کرد، در حالی که خود ایمپلنت در برابر ضربه مقاوم است، بر خلاف دندان طبیعی که طی حادثه امکان دارد از ریشه شکسته شود.
ایمپلنت دندان چقدر دوام دارد؟
در صورتی که به درستی از ایمپلنت نگهداری شود، خود ایمپلنت می تواند یک عمر دوام داشته باشد، با این فرض که بیمار هر سال دو مرتبه برای چکاپ به دندانپزشک نیز مراجعه نماید. با این حال، روکش یا همان دندان مصنوعی که روی ایمپلنت قرار می گیرد پیش از آنکه پوسیدگی طبیعی بتواند موجب شود دندان نیاز به تعویض داشته باشد، حدود 10 تا 15 سال دوام خواهد داشت، هر چند بهداشت خوب دهان و دندان می تواند عمر آن را به بیش از 15 سال افزایش دهد.
مقایسه ایمپلنت با دندان طبیعی
چه عواملی می توانند باعث شکست درمان ایمپلنت شوند؟
در صورتی که از ایمپلنت ها به درستی مراقبت شود، می توانند برای مدت زمانی طولانی دوام داشته باشند، اما عوامل مختلفی هستند که می توانند موجب افتادن ایمپلنت ها زودتر از زمان مقرر شوند. افرادی که به دیابت مبتلا هستند یا از قبل شرایط پزشکی خاصی، مانند سرطان داشته اند، احتمال شکست ایمپلنت های کاشته شده در آنها افزایش می یابد.
محل ایمپلنت داخل دهان نیز از جمله عواملی است که روی طول عمر ایمپلنت دندانی تأثیر خواهد داشت. ایمپلنت هایی که در عقب دهان قرار می گیرند بیشترین فشار ناشی از جویدن را تحمل می کنند که می تواند موجب شود خیلی سریع تر از ایمپلنت هایی بیفتند که در قسمت های جلوی دهان واقع شده اند.
مانند دندان های طبیعی، ایمپلنت های دندانی نیز به مراقبت های منظم نیاز دارند که با مسواک زدن و کشیدن نخ دندان برای تمیز کردن فضای دهان قابل دستیابی است. در موارد حاد، عدم انجام مراقبت های صحیح دهان و دندان ها می تواند منجر به بروز بیماری پریودنتال (لثه) شود، که یکی دیگر از عواملی است که می تواند مانع موفقیت کاشت ایمپلنت های دندان شود.
مقایسه ایمپلنت با دندان طبیعی
شکست ایمپلنت های دندانی در سه بیماری شایع پزشکی
آیا بیمارانی دارید که از SSRI ها برای اضطراب/ افسردگی، از PPI ها برای بیماری ریفلاکس معده به مری یا متوترکسات برای آرتریت روماتوئید استفاده می کنند؟
دندانپزشکان معتقدند این بیماری ها و داروها می توانند روی موفقیت کاشت ایمپلنت های دندانی تأثیر بگذارند.
گرچه در تحقیقات بالینی و آکادمیک ایمپلنت های دندانی از نرخ بقای بالایی برخوردار هستند، اما امکان دارد شکست هایی رخ دهند. شکست ایمپلنت های دندانی را می توان به دو دسته شکست های زود هنگام و شکست دیر هنگام تقسیم کرد. شکست زود هنگام قبل از جایگذاری مجموعه اباتمنت و روکش رخ می دهد و می تواند با شرایط خاص بیمار مانند شرایط پزشکی و داروهایی که مصرف می کند همراه باشد.
در آخرین نظرسنجی مرکز ملی آمار بهداشت، 36 میلیون نفر آمریکایی بی دندان بودند و 120 میلیون نفر از آنها حداقل یک دندان را از دست داده بودند. پیش بینی می شود که در 10 سال آینده، حداقل 200 میلیون نفر حداقل یک دندان خود را از دست خواهند داد. با جمعیت سالخورده ای که رو به افزایش است و به احتمال زیاد سابقه پزشکی پیچیده ای دارند و نیاز به کاشت ایمپلنت دارند، ارزیابی تأثیر اختلالات سیستمیک مختلف روی اسئواینتگریشن ایمپلنت های دندانی (جوش خوردن آنها با استخوان) مهم است. هدف این مقاله توصیف مختصر سه بیماری شایع پزشکی و داروهای مرتبط با آنها است که ممکن است روی نرخ موفقیت کاشت ایمپلنت های دندانی تأثیر منفی بگذارد.
شماره 1: بیماران مبتلا به اضطراب/ افسردگی که مهار کننده های انتخابی بازجذب سروتونین (SSRI) مصرف می کنند.
داروهای SSRI عموماً برای بیمارانی تجویز می شوند که از اضطراب و یا افسردگی رنج می برند. آنها با مسدود کردن بازجذب سروتونین، بیشتر در دسترس قرار دادن این انتقال دهنده عصبی، و به طور خاص با مسدود کردن تعامل HT-5 وHTT-5 کار می کنند. همان گیرنده HT-5 توسط استئوبلاست و استئوکلاست بیان می شود و می تواند روی متابولیسم استخوان تأثیر بگذارد.
مطالعات اخیر نشان دهنده نقش مصرف SSRI و کاهش تراکم مواد معدنی استخوان، با افزایش شکستگی استخوان هستند. تأثیر استفاده از SSRI روی نرخ موفقیت کاشت ایمپلنت های دندانی مشخص نیست، اما در یک مطالعه 94 ایمپلنت که طی 5 سال کاشته شده بودند مورد ارزیابی قرار گرفتند و مشاهده شد که نرخ شکست ایمپلنت های دندانی در افرادی که SSRI دریافت می کردند دو برابر بیشتر از افرادی بود که دارو مصرف نمی کردند. نرخ شکست ایمپلنت هنگام مقایسه بیمارانی که از SSRI استفاده می کنند و آنهایی که دارو مصرف نمی کنند. مطالعه جدیدتر دیگری به ارزیابی 2055 ایمپلنت دندانی پرداخت که طی یک دوره دو ساله کاشته شده بودند. این مطالعه نشان دهنده افزایش سه برابری تعداد شکست ایمپلنت های دندانی در بیمارانی که SSRI مصرف می کنند در مقایسه با بیمارانی که دارو مصرف نکرده اند بود. هنگامی که تحلیل غیر قابل توضیح استخوان در اطراف ایمپلنت رخ می دهد و بیمار مدت زمان طولانی از داروهای SSRI استفاده کرده است، باید این علت احتمالی در نظر گرفته شود.
مقایسه ایمپلنت با دندان طبیعی
شکل 1: بیمار مبتلا به اضطراب که مدت زمان طولانی داروی SSRI استفاده کرده است بدون هیچ علت دیگری برای شکست ایمپلنت
شماره 2: بیماران مبتلا به رفلاکس معده به مری (GERD) که از مهار کننده های پمپ پروتون (PPI ها) استفاده می کنند.
PPI ها با مسدود کردن برگشت ناپذیر آنزیم H+/K+ ATPase یا پمپ پروتون معده، که در سلول های دیواره معده یافت می شوند و مرحله نهایی تولید اسید است، تولید اسید را مسدود می کنند. PPI ها برای درمان بیماری های مرتبط با اسید مانند زخم مری / دوازدهه / معده و GERD استفاده می شوند. با این حال، این اسید مسئول تجزیه و جذب ویتامین ها و مواد مغذی مانند ویتامین B12، آهن، کلسیم و منیزیم است. به دلیل کاهش مواد مغذی و ویتامین های موجود، متابولیسم استخوان تحت تأثیر منفی قرار می گیرد و منجر به کاهش تراکم استخوان می شود.
تأثیری که PPI ها بر ایمپلنت ها دارند مشخص نیست، اما یک مطالعه 3560 ایمپلنت را که در 1000 بیمار کاشته شده بودند در یک دوره 35 ساله بررسی کرد. نتایج نشان دهنده نرخ شکست 12 درصدی کاشت ایمپلنت های دندانی در افراد استفاده کننده از PPI در مقایسه با افرادی بودند که دارو استفاده نکرده بودند. در مطالعه دیگری 1773 ایمپلنت که در 800 بیمار کاشته شده بودند مورد ارزیابی قرار گرفتند و نشان داده شد که نرخ شکست در افراد استفاده کننده از PPI در مقایسه با افرادی که از این دارو استفاده نکرده بودند دو برابر بیشتر بود. هنگامی که تحلیل غیر قابل توضیح استخوان در اطراف ایمپلنت رخ می دهد و بیمار برای مدت زمان طولانی از داروهای PPI استفاده کرده است، باید این علت احتمالی مورد توجه قرار گیرد.
مقایسه ایمپلنت با دندان طبیعی
شکل 2: بیمار مبتلا به GERD تحت درمان طولانی مدت PPI و بدون علت دیگر برای شکست ایمپلنت
شماره 3: بیماران مبتلا به آرتریت روماتوئید (RA) که متوترکسات (MTX) مصرف می کنند.
RA یک بیماری خود ایمنی است که باعث التهاب، ضخیم شدن سینوویال، اِدِم، درد مفاصل و در نهایت انحلال مواد معدنی استخوان می شود. با ابتلای زنان و مردان به این شرایط، به نسبت 3:1، تخمین زده می شود که 5/1 میلیون آمریکایی از این بیماری رنج می برند، که تصور می شود ریشه در عوامل ژنتیکی، محیطی و یا هورمونی داشته باشد. بیماران مبتلا به RA همچنین در 25% تا 60% موارد با یا بدون استفاده از استروئیدها مستعد گسترش استئوپنی یا پوکی استخوان بوده اند. MTX یک آنالوگ اسید فولیک است که سنتز پورین و پیریمیدین را مهار می کند و دارای تأثیرات ضد التهابی با واسطه آدنوزین است. به نظر می رسد دوز پایین MTX در درمان RA با مهار هر دو سیتوکین التهابی مونوسیتی یا لنفوسیتی درگیر در سینوویت روماتوئید، اثرات ضد التهابی دارد.
گرچه چند مطالعه حیوانی وجود داشته اند که نشان دهنده تأثیر منفی MTX روی اسئواینتگریشن بوده اند، اما همچنان کمبود مطالعات انسانی وجود دارد. کنفرانسی که اخیراً به طور سیستماتیک بهترین شواهد در مورد RA را ارزیابی کرده است، اینطور نتیجه گیری کرده است که می توان پیش بینی کرد کاشت ایمپلنت های دندانی و پروتزهای دندانی در بیماران مبتلا به RA و سایر اختلالات بافت همبند نرخ موفقیت بالایی داشته باشند. با این حال، این نویسندگان پیشنهاد می کنند که برنامه های نگهداری دقیق و بهداشت دهانی مطلوب باید برای بیماران مبتلا به RA اجرا شود، زیرا آنها در برابر تجزیه بافت نرم آسیب پذیرتر هستند.
کاشت ایمپلنت با لیزر
/0 نظرها/در مقالات آموزشی کاشت ایمپلنت, مقالات عمومی دندانپزشکی /توسط دکتر امید امیربندهدر این نوشته می خوانید:
از نخستین مرتبه که لیزر در درمان دندانپزشکی مورد استفاده قرار گرفت، کاربرد آن به سرعت و ظرف مدت کوتاهی افزایش یافت. استفاده از این فناوری در کاشت ایمپلنت های دندانی نیز با استقبال شدیدی مواجه شد. ایمپلنت های دندان گزینه هایی فوق العاده برای جایگزینی دندان های از دست رفته هستند و انتخاب دندانپزشکی که از لیزر برای فرایند کاشت ایمپلنت استفاده می کند کاملاً عاقلانه است. درمان با کمک لیزر در مقایسه با استفاده از اسکالپل ها (چاقوی کوچک جراحی) و نیز تیغ جراحی دارای مزایای بیشتری است، از جمله:
در حال حاضر، انواع مختلف فرایندها با استفاده از لیزر انجام می شوند. بر اساس طول موج هایی که استفاده می شوند و نیز بافتی که لیزر روی آن عمل می کند، می توان لیزر را به دسته های مختلفی تقسیم بندی نمود. تمام طول موج های لیزرهای موجود را نمی توان برای تمام موقعیت های ایمپلنت های دندان استفاده کرد. جراح کاشت ایمپلنت باید شرایط، معایب و مزایا و نیز کارآمدی لیزرهای موجود را بسنجد و بر اساس آنها تصمیم بگیرد از چه طول موجی استفاده کند.
کاشت ایمپلنت با لیزر
لیزر در چه مراحلی از کاشت ایمپلنت به کار می آید؟
کاشت ایمپلنت
در صورتی که استخوان از ارتفاع و عرض کافی برخوردار باشد، کاشت غیر تهاجمی ایمپلنت، با ایجاد کوچکترین شکاف در بافت، یکی از شناخته شده ترین راه های کاشت ایمپلنت است. به جای استفاده از میکرو موتور می توان از لیزر بافت سخت برای ایجاد شکاف اولیه برای قرار دادن ایمپلنت درون آن استفاده کرد. از لیزر می توان برای برداشتن بافت نرم و نیز غشاء استخوان به شکل دایره و با قطر حدوداً 2-3 میلی متر استفاده کرد و بقیه مراحل برش استخوان با استفاده از یک دریل دستی انجام خواهد شد. بر خلاف دریل های سنتی احتمال لغزیدن سر لیزر بسیار اندک است. این باعث می شود زمان بهبود تا میزان زیادی کاهش یابد، فرایند جوش خوردن با سرعت بیشتری پیش برود، و بیمار ناراحتی کمتری تجربه کند و میزان تماس استخوان با ایمپلنت افزایش می یابد. علاوه بر این، نیازی به ضربه در طول برداشتن فلپ (توده ای از بافت که قسمتی از آن با عمل جراحی جدا می شود) و بخیه زدن نیست. این فرایند را می توان با استفاده از راهنمای جراحی که برای قرار گرفتن ایمپلنت با کمک لیزر آماده شده است انجام داد. از جمله مزایای انجام این مرحله با کمک لیزر عبارتند از کاهش التهاب پس از جراحی در نتیجه تمیزتر و استریل بودن محل جراحی و راحت قرار دادن ایمپلنت. تنها نکته این است که تمام فرایند برش استخوان را نمی توان با استفاده از لیزر انجام داد.
برداشتن بافت از روی ایمپلنت طی مرحله دوم
در مرحله دوم جراحی کاشت ایمپلنت دندان، به راحتی و با دقت زیاد می توان از تمام طول موج های لیزر برای برداشتن بافت روی ایمپلنت استفاده کرد. برای این کار متخصص کاشت ایمپلنت به راحتی بافت روی ایمپلنت را با استفاده از لیزر می سوزاند تا به کلاهک روی ایمپلنت دست پیدا کند، بدون اینکه بیمار هیچ درد و ناراحتی احساس کند. این فرایند کاملاً بی ضرر است و به پیشگیری از تغییر شکل ستیغ استخوان کمک می کند. تنها باید متخصص مراقب باشد نوک لیزر را به صورت کاملاً طبیعی حرکت دهد و از نگه داشتن آن در یک منطقه برای مدت زمان طولانی پرهیز نماید تا از افزایش حرارت روی اجزاء ایمپلنت پرهیز شود. بعلاوه، باید مراقب بود اتصال لثه با اطراف ایمپلنت به میزان کافی حفظ شود. بافت های حاشیه ای اگر با کمک لیزر برش خورده باشند، پس از بهبود تحلیل نخواهند رفت. اصلی ترین مزایای استفاده از لیزر در این مرحله عبارتند از توقف خونریزی؛ سهولت دسترسی بصری به پیچ کاور (پیچی که طی مرحله استئواينتگريشن روی ایمپلنت قرار می گیرد)، تولید یک لخته خون محافظ- کمک به بهبود و راحتی بیمار در طول درمان و پس از آن. علاوه بر همه اینها، روکش دندان را می توان در همان جلسه روی ایمپلنت قرار داد.
کاشت ایمپلنت با لیزر
کمک به درمان پری ایمپلنتیت
پری ایمپلنتیت عبارت است از پیشرفت سریع شکست استئواينتگريشن، که منجر به تولید سموم باکتریایی می شود که تغییرات التهابی و تحلیل استخوان را در پی خواهد داشت. در صورت بروز پری ایمپلنتیت، سطح ایمپلنت با سلول های بافت نرم، باکتری و دیگر عوراض جانبی باکتریایی آلوده می شود. برداشتن تمام پلاک های باکتریایی و اندوتوکسین ها (یا درون زهر، سمی است که در داخل باکتری وجود دارد و تنها پس از انهدام باکتری خارج می شود) از بین شیارهای ایمپلنت، با استفاده از ابزارهای مکانیکی کار دشواری است. برطرف کردن تمام مواد خارجی و پاک کردن و ضد عفونی کردن تمام بافت های آلوده را می توان با استفاده از طول موج هایی از لیزر انجام داد که به استخوان آسیبی نمی رسانند. برخی از طول موج های لیزر را می توان برای پاکسازی مؤثر پلاک و رسوب روی اباتمنت ایمپلنت استفاده کرد، بدون اینکه به سطح آنها هیچ آسیبی وارد شود.
خارج کردن ایمپلنت از درون استخوان فک
در پی افزایش استفاده از ایمپلنت های دندان، به همین میزان، شکست ایمپلنت و نیاز به درمان نیز افزایش یافته است. گاهی اوقات با شکست ایمپلنت دندان نیاز است ایمپلنت به روش جراحی و با استفاده از تکنیک هایی مانند block resection، برداشت استخوان باکال، برداشت استخوان با کمک مته، از داخل استخوان فک خارج شود. انجام این کار با استفاده از لیزر از کمترین میزان تهاجمی بودن برخوردار است. مکانیزم برش با استفاده از انرژی لیزری انجام می شود که با اسپری هوا- آب جذب می شود که روی بافت هدف انفجارهای میکرو ایجاد می کند. با استفاده از این تأثیرات جنبشی آب می توان برش های تمیز بدون آسیب های حرارتی ایجاد نمود. طی این فرایند لیزر می تواند روی بافت های اطراف تأثیر ضد عفونی کنندگی داشته باشد و موجب خواهد شد بهبود بافت بدون هیچ مشکلی صورت گیرد.